Болезнь при которой человек задыхается от цветов
Обновлено: 19.09.2024
Жалобы пациента на то, что ему не хватает воздуха, — не редкость. С данным явлением в своей жизни сталкивался практически каждый, но далеко не все знают, что его систематическое появление может быть симптомом ряда патологических состояний, которые требуют немедленного лечения.
Проблема может возникнуть при вдохе (инспираторная одышка) или при выдохе, когда из-за дефицита воздуха сложно выдыхать (экспираторная одышка). В случае, если оба признака чередуются, — это смешанная одышка. В процессе человек ощущает дефицит кислорода и дышит тяжело с присвистом.
Почему не хватает воздуха при дыхании?
Нехватка воздуха у здоровых людей возникает из-за того, что их организм получает меньший объём кислорода, чем ему надо. Она проявляется в процессе физических нагрузок, выполнения тяжёлой работы, подъёма вверх или при стрессах. Бывают случаи, когда ощущение нехватки воздуха спровоцировано слишком тесной одеждой, сдавливающей тело.
У пожилых людей оно возникает из-за возрастных изменений сердца и кровеносных сосудов и проявляется даже при небольших нагрузках. Помимо этого, затруднение дыхания, как уже упоминалось, является составляющей симптоматического комплекса ряда патологических состояний. Регулярно испытывая его, нужно обратиться за профессиональной медицинской помощью для того, чтобы точно установить причину. Самыми распространёнными из них являются:
- Пребывание в плохо проветренном помещении со спёртым воздухом;
- Нездоровый образ жизни, сопровождающийся частым потреблением алкоголя и курением;
- Ряд заболеваний лёгких;
- Патологии сердечно-сосудистой системы;
- Травматические повреждения грудной клетки.
Ещё один инициирующий фактор — вторая половина беременности. В этот период матка серьёзно увеличивается в объёме и провоцирует поджимание диафрагмы вверх, что не позволяет женщине дышать так глубоко, как она привыкла. Чем больше срок, тем сильнее и чаще ощущается дефицит, и возникает он не только при несущественных нагрузках, но и при ходьбе, сопровождаясь лёгким головокружением или потемнением в глазах.
Вышеперечисленное особенно ярко проявлено у пациенток, вынашивающих двойню, тройню или просто крупного малыша, или страдающих от такой акушерской аномалии, как многоводие, при котором наблюдается увеличенный объём околоплодных вод. Особую тревогу вызывает проблема на фоне синдрома сдавления нижней полы вены. При его наличии женщине не только трудно дышать и не хватает воздуха, но и появляются сильные головокружения, внезапная слабость, обмороки и серьёзные падения артериального давления.
Заболевания, послужившие причиной нехватки воздуха
На отдышку и нехватку воздуха жалуются пациенты, страдающие от патологических состояний, характеризующихся нарушениями сердечного ритма:
- Увеличение ЧСС (тахикардия);
- Несвоевременное сокращение сердца и его отдельных камер (экстрасистолия);
- Преждевременное возбуждение желудочков (Синдром Вольфа — Паркинсона — Уайта).
От неё страдают при заболеваниях, характеризующихся дефицитом кровообеспечения миокарда: стенокардии, ишемии. Выражениность чувства нехватки воздуха зависит от формы и степени недостаточности: в лёгких случаях её регистрируют при несущественных нагрузках или в стрессовых ситуациях. Проблема проявляется нехваткой кислорода и учащённым дыханием при выполнении работы или в процессе ходьбы. Другие симптомы представлены цианозом, болями за грудиной, отёчностью ног.
Чувство нехватки воздуха развивается при воспалительных процессах плевральных листков, сопровождающихся появлением на их поверхности фибрина или скоплением в полости экссудата. Нарушения дыхания возникают из-за сильных болей острого колющего или тупого тянущего характера: пациент старается не вдыхать глубоко, чтобы не испытывать их. Вышеперечисленное сопровождается повышенной температурой, ознобом, кашлем.
Наиболее распространённый инициирующий фактор нехватки воздуха — патологии, провоцирующие препятствия и, как следствие, ограниченное поступление кислорода. Подобное характерно для острого и хронического стеноза:
- В первом случае пациент ощущает беспокойство или возбуждение, панику, страх смерти. Для того, чтобы облегчить состояние, он опирается на руки, наклоняясь вперёд. Другие симптомы: постепенное учащение дыхания, его поверхностность, цианоз;
- Во втором случае происходит постепенное усиление одышки при новообразованиях доброкачественной природы, поражениях ЩЖ, ларингомаляции. Сопровождающие клинические проявления — лающий кашель, ухудшение памяти, рассеянность.
- Долевой пневмонии — воспалительных процессов инфекционно-аллергического характера, охватывающих одну или несколько долей лёгкого и плевры;
- Идиопатической пневмонии — прогрессирующего воспаления, охватывающего альвеолярные стенки и ткань паренхимы;
- Бронхолёгочный амилоидоз — характеризуется отложением фибриллярного белка в тканях и органах системы дыхания;
- Туберкулёз лёгких — заболевание инфекционной природы, вызываемое палочкой Коха, характеризующееся поражениями лёгочных тканей.
Чужеродные тела в дыхательных путях
Перекрытие дыхательных путей чужеродными объектами способно не просто затруднить дыхание, но и сделать его невозможным. Человек ощущает удушье, беспокойство, принимает положение, при котором может хоть как-то вдохнуть. Симптом развивается внезапно после случайного вдыхания объекта и сопровождается кашлем, слезотечением, интенсивным слюноотделением.
Лёгочные и плевральные новообразования злокачественной этиологии
Нарушения дыхания сопровождаются комплексом специфической симптоматики, зависящей от локализации неоплазии. Общие для всех заключаются в быстрой утомляемости, нарушениях аппетита, быстрой утрате массы тела. Подобное происходит при раке плевры или аденокарциноме лёгких, при которой злокачественные клетки распространяются по стенкам альвеол и бронхиол.
Травматические повреждения лёгких и грудной клетки
Данный вид травм называют торакальным. К ним относят:
- Ушибы рёбер — недостаточность вызвана тем, что больной сам ограничивает глубину вдоха из-за болевой симптоматики;
- Закрытый пневмоторакс — нарушение целостности плевры, сопровождается посинением губ, сильной колющей симптоматикой в области груди, холодным потом, падением артериального давления.
К какому врачу обращаться при нехватке воздуха?
Если это клиническое проявление является регулярным, в первую очередь нужно нанести визит к терапевту. Он проведёт осмотр, осуществит сбор анамнеза — и, исходя из полученной информации, отправит пациента на приём к специалисту пульмонологии, кариологии, гематологии, неврологии или эндокринологии.
Диагностика нехватки воздуха
Начальные этапы диагностики, как правило, проводит терапевт. Он осуществляет осмотр и собирает анамнез, после чего, проанализировав полученные данные, отправляет пациента к узкопрофильным специалистам. Последние для выяснения диагноза назначают ему следующие исследования:
- Рентгенография грудной клетки с целью выявления заболеваний и повреждений;
- Электрокардиография — направлена на выявление болезней сердца;
- Спирометрия — исследует функции внешнего дыхания;
- Ларингоскопия — выявляет чужеродные тела и заболевания гортани.
Профилактика и рекомендации при нехватке воздуха
Физиологическая одышка проходит самостоятельно после того, как человек отдохнул. Однако, если проблема возникла остро и внезапно, нужно предпринять следующие меры для облечения его состояния:
- Успокоить и усадить на диван или стул, удобно оперев спиной;
- Снять или расстегнуть тесную одежду, слишком тугой пояс;
- Обеспечить приток свежего воздуха, открыв окно или дверь;
- Увлажнить воздух, повесив возле больного предварительно намоченную простынь;
- Предложить успокоительное средство на растительной основе.
Специфической профилактики в данном случае не существует. Тем не менее, свести к минимуму риск развития подобного состояния можно, выполняя следующие правила:
- Ведение активного, здорового образа жизни;
- Исключение чрезмерных физических нагрузок и стрессов;
- Контроль над массой тела;
- Своевременное лечение заболеваний;
- Систематическое прохождение профилактических исследований.
Помните: нехватка воздуха может быть признаком серьёзных патологических состояний. Именно поэтому специалисты ЦЭЛТ рекомендуют своевременно выяснять её причины и предпринимать соответствующие меры!

От страшных болезней человечество старается быстрее найти лекарство. Шанс на спасение от трагических последствий ханахаки если и есть, то он очень невелик. Возлюбленный должен ответить взаимностью, а это маловероятно, особенно если учесть причину возникновения болезни. В большинстве случаев все заканчивается тем, что несчастный влюбленный умирает, а на его могиле вырастает прекрасный цветок. Разберемся, что такое ханахаки.
Ханахаки — это что такое?
Ханахаки или, как звучит название манги в переводе с японского, ‘ханахаки бьё’ — мифическая человеческая болезнь, симптомы которой наблюдаются только у безумно и безответно влюбленного человека:
- приступы острой боли в груди;
- сильный болезненный кашель;
- откашливание лепестков или целых цветов.
Какие есть пути заражения вирусом ханахаки?
Тем, кто не читал мангу, сложно выявить возможные способы заражения. Невозможно заразиться ханахаки при общении с уже заболевшим человеком или при прикосновении к лепесткам, вышедшим наружу при кашле. Самое опасное в ханахаки то, что болезнь может зародиться из вполне естественного состояния влюбленности. Ничего не подозревающий больной живет беззаботно, пока не обнаруживает после истошного кашля первый окровавленный лепесток.
Что ожидает человека, подхватившего вирус ханахаки?
После откашливания лепестками становится понятна причина боли — цветы в легких и сердце. Как и любая болезнь, без лечения ханахаки прогрессирует:
- в первые дни откашливаются отдельные лепестки;
- затем мучительный кашель выводит наружу цветы;
- болезнь ханахаки на предпоследней стадии опасна тем, что целые соцветия должны быть извлечены из организма, или человек умрет.
Причем вырвавшиеся изо рта цветы — это всего лишь часть ханахаки. Остальные остаются внутри, разрастаясь в организме безнадежно влюбленного и приближая его гибель.
Теперь каждый день для человека с ханахаки превращается в пытку. Боль от безответной любви усиливается физическими страданиями растущего внутри цветочного сада. Не подозревавший о своей влюбленности человек и представить не мог, что его ждет такой исход. Цветы в легких становятся причиной непрекращающейся телесной боли, но носитель ханахаки будет мучиться не вечно. Скорее всего, смерть наступит от удушья или остановки сердца.

Можно ли излечиться от ханахаки?
Когда придумали ханахаки?
Только благодаря теплу чувств цветы оживают в сердцах влюбленных, однако цветочная болезнь становится смертоносным вирусом в случае безответной любви.
Миф о том, что в груди распускаются цветы, можно сравнить переносным смыслом этой фразы. Влюбленным знакомо ощущение чего-то неимоверно прекрасного, растущего в душе, как восхитительный цветок. Одновременно чувство приносит неимоверную боль при одной мысли, что любовь не взаимна. Такое состояние вполне реально.
Если в манге о цветочной болезни влюбленных ханахаки искать вымышленные моменты, то, возможно, ими окажутся лишь лепестки цветов, выходящие при кашле. В реальность возникновения вируса ханахаки можно поверить, наблюдая, как мир становится все более холодным и жестоким. А как вы думаете, можно на самом деле заболеть ханахаки?
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Приступы удушья: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Удушье, или асфиксия, – мучительное, жизнеугрожающее, патологическое состояние, которое характеризуется нехваткой кислорода и накоплением углекислого газа в тканях.
Удушье является крайней степенью одышки, когда человек ощущает внезапную нехватку воздуха, учащение сердцебиения и страх.
Удушье является симптомом тяжелых заболеваний и состояний, для которых характерно нарушение проходимости дыхательных путей, наблюдается при некоторых патологиях сердечно-сосудистой, костно-мышечной и нервной системы.
Разновидности удушья
По механизму возникновения и развития выделяют следующие виды асфиксии:
- механическая асфиксия – это удушье, возникающее вследствие ограничения или прекращения притока воздуха в дыхательные пути при их сужении (например, из-за отека подсвязочного пространства при развитии ложного крупа у детей), обтурации (или иначе закупорке) дыхательных путей и их сдавлении (например, при опухолях).
- травматическая асфиксия – это удушье, возникающее из-за сильного сдавления грудной клетки. Часто происходит во время дорожно-транспортных происшествий.
- токсическая асфиксия – удушье, которое развивается в результате угнетения дыхательного центра, паралича дыхательной мускулатуры (диафрагмы) или при нарушении транспортной функции крови (при отравлении угарном газом).
При развитии бронхиальной обструкции (уменьшении диаметра мелких бронхов вследствие спазма или отека) приступ развивается внезапно, может сопровождаться предвестниками: чувством давления за грудиной, беспокойством, а также кожным зудом.
Приступы бронхиальной астмы часто возникают после контакта с аллергеном, при острых респираторных заболеваниях.
Удушье постепенно нарастает, и человеку становится тяжело дышать, увеличивается частота дыхания, выдох удлиняется. Состояние несколько облегчает принятие специфической позы: сидя или стоя, упершись руками в стол, кровать или в подоконник. Так восстанавливается дыхание за счет вовлечения вспомогательной дыхательной мускулатуры. Приступ удушья может сопровождаться выраженными хрипами, которые слышны на расстоянии, цианозом (цвет кожи принимает синеватый оттенок) и набуханием вен. Продолжительность приступа может варьироваться от нескольких минут до нескольких часов. По окончании приступа появляется кашель с последующим отхождением бесцветной мокроты.
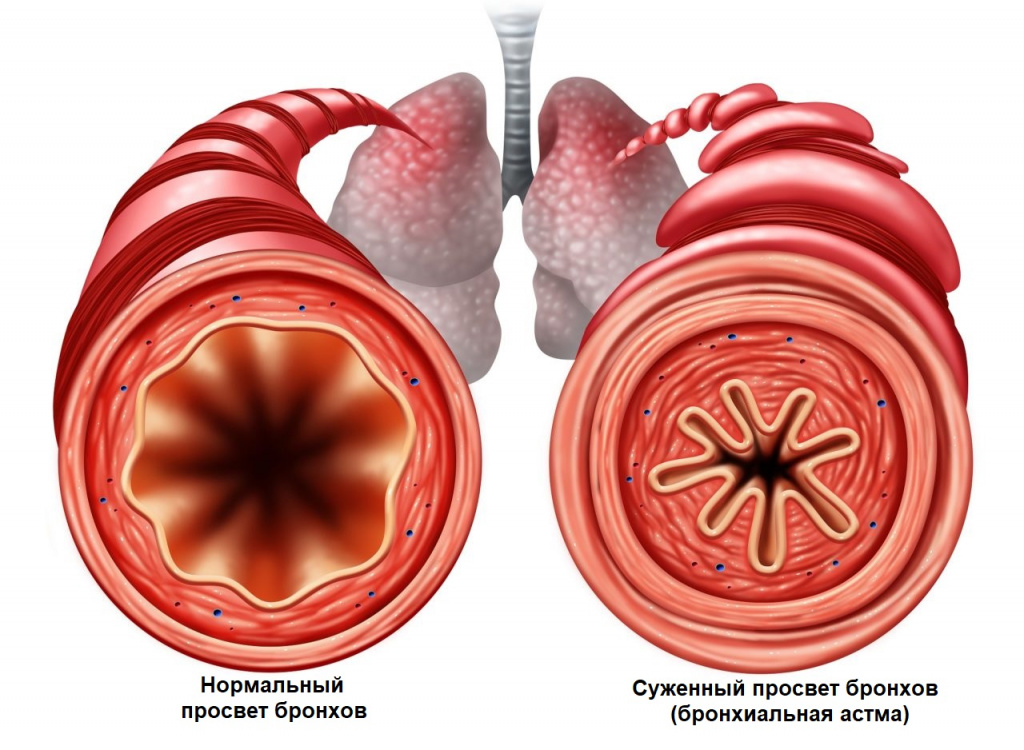
Удушье может быть проявлением развивающегося отека легких при болезнях сердечно-сосудистой системы. Образуется застой в кровеносной системе легких из-за снижения насосной функции сердца, поэтому ткань легких пропитывается жидкой частью крови. Скопившаяся жидкость попадает в дыхательные пути, затрудняет движение воздуха, вызывая удушье, и выходит в виде розовой пены.
Причиной удушья у детей часто становится попадание инородного тела в верхние дыхательные пути. Это случается из-за невнимательности и спешки при приеме пищи, смехе, кашле и чихании во время еды. Дети, оставленные без присмотра, могут проглотить мелкие игрушки или их части. У взрослых инородные тела нередко попадают в дыхательные пути при алкогольном опьянении. Для пожилых людей опасность представляют зубные протезы.
Удушье у детей может стать следствием развития ложного крупа. Из-за воспаления слизистой оболочки гортань отекает и просвет дыхательных путей значительно сужается. Сопутствующими симптомами являются лающий кашель, осиплость, грубый голос, небольшой подъем температуры тела и участие вспомогательной мускулатуры в процессе дыхания.
При термическом или химическом ожоге дыхательных путей возникает рефлекторный спазм (сужение) бронхов, вследствие чего человек не может сделать полноценный вдох.
Заболевания, при которых могут наблюдаться приступы удушья
Основной группой заболеваний, при которых возникают приступы удушья, являются болезни системы органов дыхания:
- бронхиальная астма,
- хроническая обструктивная болезнь легких (ХОБЛ),
- пневмоторакс (попадание воздуха в плевральную полость, вследствие чего легкое сжимается),
- опухоли органов средостения и дыхательных путей (гортани, трахеи, бронхов),
- острый стенозирующий ларинготрахеит, или ложный круп (характерен для детского дошкольного возраста),
- эпиглоттит (воспалительное заболевание надгортанника),
- рак легкого.
- тромбоэмболия легочной артерии (закупорка тромботическими массами сосуда, по которому кровь попадает в легкие. Тромбы чаще всего образуются в венах нижних конечностей, а когда отрываются, попадают в легочную артерию);
- отек легкого;
- черепно-мозговая травма;
- отек Квинке (аллергическая реакция);
- ожоги верхних дыхательных путей;
- эпилепсия;
- передозировка некоторых лекарственных и наркотических средств;
- панические атаки.
Подбор основного лечения для профилактики дальнейших эпизодов удушья и одышки осуществляет врач-терапевт или педиатр . В зависимости от сопутствующих симптомов может потребоваться консультация узких специалистов, например, кардиолога , пульмонолога, врача-эндоскописта, аллерголога, токсиколога, невролога .
Диагностика и обследования при приступах удушья
В зависимости от сопутствующих симптомов могут быть назначены следующие обследования:
-
клинический анализ крови;
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 03.02.2020
- Время чтения: 1 mins read
Анафилаксия – это тяжелая, опасная для жизни аллергическая реакция, результатом которой может стать анафилактический шок. У детей, имеющих аллергию, симптомы анафилаксии появляются очень быстро, в течение нескольких минут (обычно не более 30 минут) после контакта с аллергеном.
Первоначально симптомы могут быть слабыми, но они могут ухудшаться и угрожать жизни. Иногда анафилаксия возникает поздно, через 4-6 часов после контакта с аллергеном, а иногда даже без видимой причины – идиопатическая анафилаксия.
Во время анафилактической реакции клетки иммунной системы выделяют ряд химических веществ, действие которых на сердце, кровеносные сосуды, бронхи, желудочно-кишечный тракт вызывает внезапный коллапс, связанный с падением артериального давления, тошноту, рвоту, затрудненное дыхание и покраснение кожи.
Анафилаксию у детей чаще всего вызывают:
- Пищевые продукты: молоко, яйца, арахис и орехи, рыба, ракообразные, глютен, зерно, например, кунжут. На самом деле любая пища может вызвать анафилаксию;
- Яды насекомых: осы, пчелы, шершни, муравьи;
- Лекарства: антибиотики (особенно из группы пенициллина).
У взрослых анафилаксия чаще связана со следующими аллергенами:
- латекс;
- укусы насекомых;
- пищевые аллергены;
- антибиотики;
- местные и общие анестетики;
- контрастные вещества, используемые при рентгенологических исследованиях;
- физическая нагрузка.
Если причиной анафилаксии является пищевой аллерген, симптомы анафилаксии возникают только после употребления сенсибилизирующей пищи с последующими физическими нагрузками. Наиболее распространенные пищевые аллергены, вызывающие эту реакцию:
- глютен;
- ракообразные;
- сельдерей.
Бывает, что причиной анафилаксии являются физические упражнения, выполняемые в плохих погодных условиях – высокая температура или мороз.
Насколько распространена анафилаксия?
В зависимости от страны и континента частота анафилаксии по разным причинам составляет 0,2-10 / 100000 человек в год. В последние годы наблюдается увеличение частоты анафилаксии у детей.
Специфических факторов риска развития анафилаксии не существует. Однако наиболее тяжелая форма анафилаксии или анафилактического шока наиболее часто отмечается у пациентов:
- уже переносили анафилаксию в прошлом;
- страдают от неконтролируемого (неустойчивой) астмы;
- имеющих аллергию на еду.
Если ребенок страдает от заболевания, называемого мастоцитозом, он особенно уязвим для анафилактического шока, вызванного укусами насекомых.
Как проявляется анафилаксия?
Симптомы анафилаксии могут появляться очень быстро, в течение нескольких минут после контакта с аллергеном, хотя иногда они появляются поздно, например, через час или даже через несколько часов.
Изначально это могут быть только кожные симптомы, такие как:
- внезапное покраснение кожи;
- зуд кожи;
- крапивница, распространяющаяся по всему телу;
- отек лица, особенно веки, губы, уши.
Затем симптомы анафилактические реакции могут быть более серьезными и включать желудочно-кишечный тракт:
Также важные симптомы анафилаксии – вялость мышц, быстрое падение давления, резкий кашель, обмороки или полная потеря сознания.
Что делать при симптомах анафилаксии?
При первых симптомах анафилаксии очень важна скорость действия и немедленное прекращение контакта с аллергеном (прекращение приема пищи, лекарств, выведение ее изо рта, нейтрализация укуса насекомого и т. д.). Основное средство спасения жизни – адреналин.
Чтобы помочь больному:
- Нужно остаться с ним и немедленно вызвать скорую помощь;
- если известна причина появления аллергии, то попытаетесь ее устранить, например, удалите жало;
- Дайте антигистаминный (противоаллергический) препарат.
Симптомы анафилактического шока: трудности с дыханием, разговором, глотанием, кашель. Дыхание с хрипами, давление в горле, головокружение, усиленная частота сердечных сокращений, но слабая. Возможна потеря сознания.
Действия при анафилактическом шоке:
- Слегка поднять больного вверх;
- Вызвать службу скорой помощи;
- Нельзя давать пить.
- При наличии рвоты, нужно повернуть больного на бок.
При отсутствии дыхания или потере сознания немедленно начните реанимацию: сжимайте грудь с частотой приблизительно 100-120 сжатий в минуту, делайте приблизительно 2 вдоха на каждые 30 сжатий. Продолжайте реанимацию пока не прибудет скорая помощь.
Каждый человек по крайней мере один раз в жизни испытывает анафилактическую реакцию. Поэтому необходимо иметь в аптечке адреналин, лучше в предварительно заполненном шприце или автоматической ручке. Адреналин при симптомах анафилаксии вводят глубоко внутримышечно в бедро.
Обратитесь за помощью, даже если после применения адреналина симптомы исчезли.
Пациент после эпизода анафилаксии должен оставаться под наблюдением экспертной медицинской помощи в течение как минимум 8 часов, в зависимости от тяжести реакции.
Как врач ставит диагноз анафилаксии?
После эпизода приступа анафилаксии лечением должен заниматься врач-аллерголог Врач назначит диагностические тесты.
Наиболее важный диагностический критерий анафилактического шока – падение артериального давления и увеличение частоты сердечных сокращений (тахикардия).
В лабораторных испытаниях наиболее чувствительным индикатором анафилаксии является концентрация триптазы в сыворотке крови. Это вещество, содержащееся в тучных клетках и выделяющееся в кровь во время анафилаксии. Определение уровня триптазов из крови должно проводиться в течение 3 часов после начала симптомов.
Пробы на аллергию
Трудности диагностики анафилаксии
Симптомы анафилаксии можно спутать с симптомами других заболеваний. Тогда врач порекомендует дополнительные анализы, чтобы исключить:
- эпилепсию;
- эмоциональные расстройства (приступ паники, эмоциональный обморок);
- астму;
- порок сердца.
Методы лечения анафилаксии
При приступе специалист скорой помощи вводит следующие лекарства:
- внутримышечно адреналин для снижения аллергической реакции;
- кислород для предотвращения гипоксии;
- антигистаминный внутривенный или внутримышечный глюкокортикостероид для уменьшения симптомов аллергической реакции;
- жидкость внутривенно в виде быстрой инфузии для заполнения кровеносных сосудов и контроля шока;
- ингаляция бронходилататором, если есть проблемы с дыханием.
Также может быть необходима полная дыхательная реанимация.
Можно ли вылечить анафилаксию?
Все зависит от причины аллергии.
Например, аллергия на арахис, рыбу и морепродукты, как правило, остается на всю жизнь. Вероятность того, что она когда-то ослабнет ничтожно мала.
Что касается аллергии на яд насекомых, эффективным причинным лечением будет специфическая иммунотерапия. Если пройти такое лечение и десенсибилизироваться, риск генерализованной анафилактической реакции будет очень мал.
Важно!
Прошедший эпизод анафилаксии – важный фактор риска повторения анафилаксии.
Что нужно делать после завершения лечения анафилаксии?
Если пациент испытал хоть раз анафилаксию, нужно понимать, что приступ может повториться. Если речь идет о ребенке, нужно информировать семью, соседей, учителей, что он страдает аллергией до степени анафилаксии. Проинструктируйте воспитателей и учителей в детском саду или школе, как им поступать в случае приступа.
Что делать, чтобы избежать приступов анафилаксии?
- Избегайте всех известных факторов, которые могут вызвать анафилаксию.
- При пищевой аллергии внимательно изучайте пищевые этикетки.
- При аллергии на яд насекомых примите все меры предосторожности, чтобы исключить укусы.
- Всегда сообщайте об аллергии врачам.
- Лекарства всегда должны быть в домашней аптечке.
Лучше всего иметь два или даже три отдельных набора лекарств для использования:
Читайте также:

