При захлопывании происходит отмирание участка сердечной мышцы это заболевание называется
Обновлено: 07.07.2024
Однако в терминологию, учитывая исключительную важность темы, все же стоит внести определенность.
Инфаркт — это не разрыв сердца. Более того, даже не обязательно речь идет именно о сердце: ничуть не слаще, скажем, инфаркт головного или спинного мозга, инфаркт почки или кишечника.
Поэтому будем стремиться к точности определений и ясности формулировок. Тема действительно слишком серьезна.
Насосную функцию, то есть прокачивание крови под давлением по этой сложной сосудистой системе, выполняет сердечная мышца, или миокард. Сократительная активность сердца начинается еще в утробе матери, на первых неделях беременности, и безостановочно продолжается до последней минуты жизни человека. Верно и обратное: последняя минута наступает вследствие того, что останавливается ритмичное чередование сокращений (систола) и расслаблений (диастола).
Однако миокард как полая насосная мышца (анатомически и гистологически устроенная весьма сложно) состоит из живых тканей, которым тоже необходимы питание и кислород. В этом смысле миокард не отличается от прочих органов: ему самому нужна тканевая перфузия крови, непрерывная и достаточно интенсивная, учитывая работу в пожизненном режиме 24/7 без выходных и праздничных дней. Кровоснабжение сердца осуществляется по специальному артериально-венозному контуру. За внешнее сходство с атрибутом монаршества собственный круг кровообращения миокарда называют коронарным, или венечным.
Инфаркт представляет собой одновременную массовую гибель клеток на локальном участке ткани. Другими словами, это быстрый очаговый некроз, наступающий вследствие резкого сокращения кровоснабжения (неполная ишемия) или полного прекращения перфузии (тотальная ишемия).
Инфаркт миокарда — омертвение одного или нескольких участков сердечной мышцы, наступившее по той причине, что в этих участках перестала циркулировать кровь коронарного круга.
В отношении инфаркта миокарда сегодня доступно огромное количество информации. Не всегда она, как показано выше, достоверна и точна, но это в любом случае лучше, чем полное непонимание нормальных и патологических процессов, происходящих в собственном организме. Останавливаться на подробностях эпидемиологии мы здесь не станем, однако кратко отметим четыре наиболее существенных и тревожных момента.
Во-первых, сердечнососудистые заболевания (в первую очередь ИБС и инфаркты) в статистических показателях ненасильственной летальности упорно удерживают лидерство: их доля в общей структуре смертности, по оценкам ВОЗ, превышает 30%.
Во-вторых, показатели летальности по России в два с половиной раза выше, чем в среднем по Европе; втрое выше, чем в США; в девять раз выше, чем в Японии.
В-четвертых, 80% инфарктов миокарда можно было предотвратить.
Причины
Непосредственной причиной острой ишемии и последующего некроза практически всегда оказывается тромбоэмболия – закупорка одного из коронарных сосудов сгустком крови, зацепившимся за атеросклеротическую бляшку, или самой бляшкой при достижении ею значительных размеров и отрыве от сосудистой стенки, или липидным комком (жировая эмболия в 90% случаев обусловлена скелетной травмой, особенно переломами трубчатых костей), или пузырьком воздуха (воздушная эмболия встречается редко). Кроме того, инфаркт миокарда возможен при длительном спазме коронарных артерий и некоторых пороках анатомического строения.
Симптоматика
Казалось бы, что тут долго говорить: раз инфаркт, значит, сильно болит сердце. Если повезло, – приехали, увезли и откачали до следующего раза; прочитали нудную лекцию о вреде курения, рекомендовали санаторий и сдали напряженно улыбающимся родственникам. А коли не повезло – ну что ж, упал и умер, судьба такая, все под богом…
На самом деле клиника инфаркта миокарда, несмотря на фактически однотипный этиопатогенетический механизм, удивительно разнообразна. И исходы отнюдь не столь однозначны. Даже в критической ситуации сердце так просто не сдается; чувство ответственности за нашу жизнь развито у миокарда неизмеримо лучше, чем наша ответная о нем забота.
- резкая загрудинная боль, чаще слева, не купируемая нитроглицерином и не отпускающая в течение получаса и более (важно, что Скорая должна быть вызвана значительно раньше, уже через 5-7 мин после того, как станет очевидным отсутствие эффекта!);
- бледность кожных покровов, потливость, тотальная слабость, головокружение;
- острая нехватка воздуха;
- аномальный (учащенный или редкий) пульс;
- мучительный апродуктивный кашель;
- ажитация (тревога), панический страх смерти;
- полуобморочное или обморочное состояние.
Следует еще раз повторить, что этот общий сценарий очень вариативен. Например, симптоматика может сравнительно плавно манифестировать и затем скачкообразно усугубляться по мере отмирания новых участков миокарда. При обширном многоочаговом инфаркте вероятен т.н. кардиогенный шок, исход которого летален в 90-95% случаев. А иногда не успевает появиться ни симптоматика, ни ее вариации: у абсолютно здорового, как казалось ему и окружающим, человека инфаркт может манифестировать первой и последней остановкой сердца.
Следует знать и помнить, что даже при более благоприятном развитии острая ишемия оставляет очень незначительный запас времени на то, чтобы сделать ее транзиторной: через 20-30 минут изменения в тканях уже необратимы. Кроме того, даже если сам инфаркт пережит более или менее удачно, его последствия и осложнения могут оказаться значительно тяжелее: тромбозы, инсульты, постинфарктный синдром, инвалидизирующая ХСС (хроническая сердечная недостаточность), госпитальная пневмония и мн.др., не говоря уже о серьезных тревожно-депрессивных и невротических (кардиофобических, ипохондрических и т.п.) расстройствах.
Диагностика
Врачебно-фельдшерский состав служб неотложной помощи видит инфаркты, к сожалению, часто. Протокол диагностики, в том числе дифференциальной, хорошо отработан и позволяет свести вероятность ошибки практически к нулю. Столь же быстро и четко осуществляется госпитализация больного. Диагностическим стандартом остается электрокардиограмма, а также ЭхоКГ, биохимический анализ крови, а в более спокойном отдаленном периоде – коронарография, сцинтиграфия и т.п
Лечение
В свою очередь, протоколы реанимации, купирования острой симптоматики и дальнейшего ведения больных с инфарктом миокарда тщательно разработаны, подробно прописаны (с целью предусмотреть все мыслимые и немыслимые варианты развития ситуации) и подтверждены мировой кардиологической практикой. Тем не менее, они продолжают постоянно совершенствоваться и уточняться: любой инфаркт – это всегда опасно для жизни и непредсказуемо на всех последующих этапах.
Первоочередной задачей является, конечно, восстановление коронарного кровообращения и ритмичной сердечной деятельности. С этой целью проводится интенсивная тромболитическая терапия, по показаниям – дефибриляция, экстренное кардиохирургическое вмешательство (аортокоронарное шунтирование, ангиопластика, принудительное аортальное наполнение и т.д.). К задачам первой очереди относится также купирование интенсивного болевого синдрома и дыхательной недостаточности, а также нормализация АД и стабилизация психического статуса. В дальнейшем назначают антиагреганты, антикоагулянты, тромболитики, бета-адреноблокаторы, однако эти схемы очень индивидуальны и специальны (на всякий случай уточним, что речь о каком бы то ни было самолечении не идет вообще).
Но не будем слишком строги; возможно, это одна из форм стихийной коллективной психологической защиты, и в этом качестве басни действительно могут быть полезны (не случайно существует такое психотерапевтическое направление, как сказкотерапия).
В действительности же 60-70% больных не удается довезти до медучреждения. При грамотном и квалифицированном оказании неотложной помощи – уже в стационаре умирает каждый пятый. Из пожилых людей, перенесших острый период инфаркта, каждый четвертый умирает в течение первого месяца. Примерно каждый десятый уже спасенный, казалось бы, пациент умирает от повторного инфаркта в течение первого года.
Эта статистика чудовищна. И какие здесь, спрашивается, могут быть сигареты с футболом, когда нужно ловить буквально каждое слово врача и думать лишь о том, чтобы не нарушить предписанный режим – сначала строго постельный, затем очень осторожный в пределах палаты, затем щадящий госпитальный, а затем – особый, индивидуально-расписанный, реабилитационно-профилактический на всю, как говорится, оставшуюся жизнь. Чтобы длилась она как можно дольше.
Увы, радостное предвкушение и нетерпеливое ожидание выписки зачастую отвлекает, не давая внимательно выслушать, запомнить, а лучше всего – в деталях записать все, что скажет кардиолог стационара, а затем и тот врач, кто будет наблюдать и сопровождать в дальнейшем. Однако повторим: знать и как можно четче понимать происходящее должен и сам больной, и ближайшее его окружение. Невнимательности инфаркт не прощает.
Свидетельство и скидка на обучение каждому участнику
- Для учеников 1-11 классов и дошкольников
- Бесплатные сертификаты учителям и участникам
Описание презентации по отдельным слайдам:
Тема:
Кровообращение, лимфообращение
Задачи:
Изучить строение сердца и сосудов, работу сердца, закономерности движения крови и особенности строения и функции лимфатической системы
Пименов А.В. 2005
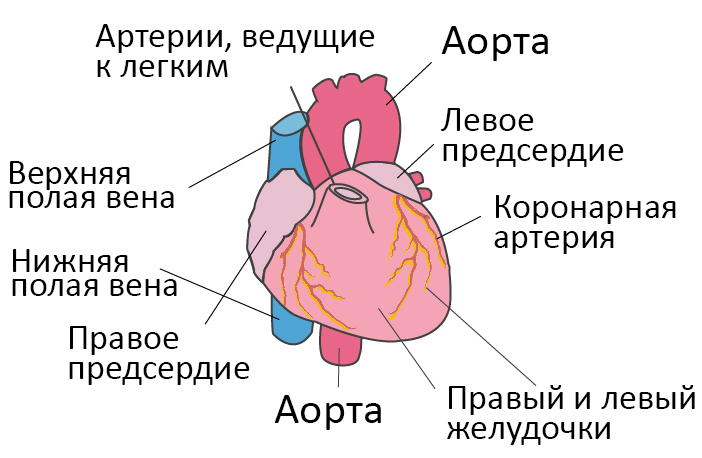
Органы кровообращения. Сердце
К органам кровообращения относятся кровеносные сосуды (артерии, вены, капилляры) и сердце.
Артерии — сосуды, по которым кровь течет от сердца, вены — сосуды, по которым кровь возвращается в сердце. Стенки артерий и вен состоят из трех слоев: внутреннего — из плоского эндотелия, среднего — из гладкой мышечной ткани и эластических волокон и наружного — из соединительной ткани.
Органы кровообращения. Сердце
Крупным артериям, расположенным рядом с сердцем, приходится выдерживать большое давление, поэтому они имеют толстые стенки, их средний слой состоит, в основном, из эластических волокон. Артерии несут кровь к органам, разветвляются на артериолы, затем кровь попадает в капилляры и по венулам попадает в вены.
Капилляры состоят из одного слоя эндотелиальных клеток, расположенных на базальной мембране. Через стенки капилляров из крови в ткани диффундируют кислород и питательные вещества, а поступают углекислый газ и продукты обмена.
Органы кровообращения. Сердце
Органы кровообращения. Сердце
Вены, в отличие от артерий, имеют полулунные клапаны, благодаря которым кровь движется только в сторону сердца. Давление в венах небольшое, их стенки более тонкие и мягкие.
Органы кровообращения. Сердце
Сердце расположено в грудной клетке между легкими, две трети расположено влево от срединной линии тела, а одна треть — вправо. Масса сердца около 300 г, основание вверху, верхушка — внизу.
Снаружи покрыто околосердечной сумкой, перикардом. Сумка образована двумя листками, между которыми небольшая полость.
Один из листков образует эпикард, покрывающий миокард, сердечную мышцу. Эндокард выстилает полость сердца и образует клапаны.
Состоит сердце из четырех камер, двух верхних — тонкостенных предсердий и двух нижних толстостенных желудочков, причем стенка левого желудочка в 2,5 раза толще, чем стенка правого желудочка.
Органы кровообращения. Сердце
Это связано с тем, что левый желудочек выбрасывает кровь в большой круг кровообращения, правый — в малый круг.
В левой половине сердца кровь артериальная, в правой — венозная. В левом предсердно-желудочковом отверстии двустворчатый клапан, в правом — трехстворчатый. При сокращении желудочков, клапаны давлением крови захлопываются и не дают крови выйти обратно в предсердия.
Сухожильные нити, прикрепленные к клапанам и сосочковым мышцам желудочков, не дают клапанам вывернуться.
Органы кровообращения. Сердце
На границе желудочков с легочной артерией и аортой находятся кармашковидные полулунные клапаны. При сокращении желудочков эти клапаны прижимаются к стенкам артерий, и кровь выбрасывается в аорту и легочную артерию. При расслаблении желудочков — кармашки наполняются кровью и препятствуют попаданию крови обратно в желудочки.
Органы кровообращения. Сердце
Около 10% крови, выбрасываемой левым желудочком, попадает в коронарные сосуды, питающие сердечную мышцу. При закупорке какого-то коронарного сосуда может наступить отмирание участка миокарда (инфаркт). Нарушение проходимости артерии может наступить в результате закупорки сосуда тромбом или из-за ее сильного сужения — спазма.
Повторение
Что обозначено на рисунке цифрами 1 – 15?
Стенка какого отдела сердца имеет наибольшую толщину?
Из каких двух листков состоит перикард?
Как называются сосуды, питающие сердечную мышцу?
Работа сердца. Регуляция работы
Различают три фазы сердечной деятельности: сокращение (систола) предсердий, систола желудочков и общее расслабление (диастола).
При частоте сокращений сердца 75 раз в минуту, на один цикл приходится 0,8 секунды. При этом систола предсердий продолжается 0,1 с, систола желудочков — 0,3 с, общая диастола — 0,4 с.
Работа сердца. Регуляция работы
Таким образом, в одном цикле предсердия работают 0,1 с, а 0,7 — отдыхают, желудочки работают 0,3 с, отдыхают 0,5 с. Это позволяет сердцу работать, не утомляясь, всю жизнь.
При одном сокращении сердца в легочный ствол и аорту выбрасывается около 70 мл крови, за минуту объем выброшенной крови составит более 5 л. При физической нагрузке возрастает частота и сила сердечных сокращений и сердечный выброс достигает 20 — 40 л/мин.
Автоматия сердца
Даже изолированное сердце, при пропускании через него физиологического раствора, способно ритмически сокращаться без внешних раздражений, под влиянием импульсов, возникающих в самом сердце.
Импульсы возникают в синусно-предсердном и предсердно-желудочковом узлах (водителях ритма), расположенных в правом предсердии, затем по проводящей системе (ножкам Гиса и волокнам Пуркинье) проводятся к предсердиям и желудочкам, вызывая их сокращение.
Автоматия сердца
И ритмоводители, и проводящая система сердца образованы мышечными клетками особого строения.
Ритм работы изолированного сердца задается синусно-предсердным узлом, его называют ритмоводителем 1-го порядка.
Если прервать передачу импульсов от синусно-предсердного узла к предсердно-желудочковому, то сердце остановится, затем возобновит работу уже в ритме, задаваемом предсердно-желудочковым узлом, ритмоводителем 2-го порядка.
Регуляция работы сердца
Нервная регуляция. Деятельность сердца, как и других внутренних органов, регулируется автономной (вегетативной) частью нервной системы:
Во-первых, в сердце имеется собственная нервная система сердца с рефлекторными дугами в самом сердце — метасимпатическая часть нервной системы.
Ее работа видна при переполнении предсердий изолированного сердца, в этом случае усиливается частота и сила сердечных сокращений.
Регуляция работы сердца
Во-вторых, к сердцу подходят симпатические и парасимпатические нервы. Информация от рецепторов на растяжение в полых венах и дуге аорты передается в продолговатый мозг, в центр регуляции сердечной деятельности.
Ослабление работы сердца вызывается парасимпатическими нервами в составе блуждающего нерва;
усиление работы сердца вызывается симпатическими нервами, центры которых расположены в спинном мозге.
Регуляция работы сердца
Гуморальная регуляция.
На деятельность сердца влияет и ряд веществ, поступающих в кровь.
Усиление работы сердца вызывают адреналин, выделяемый надпочечниками, тироксин, выделяемый щитовидной железой, избыток ионов Са2+.
Ослабление работы сердца вызывает ацетилхолин, избыток ионов К+.
Круги кровообращения
Большой круг кровообращения начинается в левом желудочке, артериальная кровь выбрасывается в левую дугу аорты, от которой отходят подключичные и сонные артерии, несущие кровь к верхним конечностям и голове. От них венозная кровь через верхнюю полую вену возвращается в правое предсердие.
Круги кровообращения
Дуга аорты переходит в брюшную аорту, от нее кровь по артериям попадает к внутренним органам и венозная кровь по нижней полой вене возвращается в правое предсердие. Кровь от пищеварительной системы по воротной вене попадает в печень, печеночная вена впадает в нижнюю полую вену.
Круги кровообращения
Малый круг кровообращения начинается в правом желудочке, венозная кровь по легочным артериям попадает в капилляры, оплетающие альвеолы легких, происходит газообмен и артериальная кровь возвращается по четырем легочным венам в левое предсердие.
Кровяное давление. Скорость крови
Максимальное кровяное давление создается работой сердца в аорте: P max. — около 150 мм. рт. ст. Постепенно давление падает, в плечевой артерии оно составляет около 120 мм рт. ст., в капиллярах падает от 40 до 20 мм рт. ст. и в полых венах давление ниже атмосферного, Р min. — до -5 мм рт. ст.
Кровяное давление. Скорость крови
В каждом сосуде давление во время систолы (систолическое) более высокое, чем во время диастолы диастолическое).
Систолическое и диастолическое в плечевой артерии — 120/80 — норма. Гипертония — стойкое повышенное давление, гипотония — пониженное.
Кровяное давление. Скорость крови
Разность давления в различных участках кровеносной системы и обеспечивает движение крови в сторону меньшего давления.
Кроме того, передвижению крови по артериям способствует пульсация стенок артерий. Артериальный пульс — ритмическое волнообразное сокращение стенок артерий, вызываемое выбросом порции крови в аорту. Волна сокращений движется по артериям со скоростью 10 м/с, не зависит от скорости кровотока и значительно превышает его.
Кровяное давление. Скорость крови
Движению крови по венам способствует разность кровяного давления, сокращение скелетной мускулатуры, окружающей вены, клапаны вен. Кроме того, при переполнении вен происходит их пульсация, но ее частота не совпадает с частотой биения сердца (не путать с артериальным пульсом).
Регуляция просвета сосудов.
В состоянии покоя около 40% крови находится в кровяных депо — селезенке, печени, коже. Кровь в них или полностью выключается из циркуляции, или кровоток происходит очень медленно.
Кроме того, в неработающем органе часть капилляров закрыта, кровь в них не поступает. В работающем органе они открываются, в них поступает кровь, давление в кровеносной системе падает. Кроме того, увеличивается количество углекислого газа в крови. В крупных артериях и в устье полых вен находятся рецепторы, регистрирующие падение давления и хеморецепторы, улавливающие изменение химического состава крови.
Регуляция просвета сосудов.
Информация передается в продолговатый мозг, в центр сердечно-сосудистой деятельности. Сосудодвигательные центры усиливают симпатическое влияние на сосуды кожи, кишечника и кровяных депо, усиливается работа сердца.
Есть сосудосуживающие и сосудорасширяющие нервы. Симпатические нервы оказывают сосудосуживающее действие на все сосуды, кроме скелетных мышц и мозга. Их перерезка (опыт Бернара) у уха кролика приводит к расширению сосудов, покраснению уха.
Гуморальная регуляция: гистамин, недостаток О2 избыток СО2 — расширяют сосуды, повреждения и адреналин — сужают.
Выделяют три звена: лимфатические капилляры, сосуды и протоки. В лимфатические капилляры фильтруется тканевая жидкость, образуя лимфу. Капилляры сливаются и образуют лимфатические сосуды, снабженные клапанами.
По их ходу имеются лимфатические узлы (около 460), скопления их на шее под нижней челюстью, в подмышечных впадинах, в паху, локтевых и коленных изгибах, других местах.
Лимфатическая система
В узлах лимфа протекает по узким щелям – синусам, где задерживаются и уничтожаются лимфоцитами чужеродные тела.
Лимфа от ног и кишечника собирается в левую-, от правой стороны тела – в правую подключичную вены.
Лимфа не содержит эритроцитов, тромбоцитов, но в ней много лимфоцитов.
Лимфатическая система
Свертывается медленно, движется за счет сокращения стенок крупных
лимфатических сосудов, наличия клапанов, сокращения скелетных мышц, присасывающего действия грудного лимфатического протока при вдохе.
Функции: дополнительная транспортная система, содержит много лимфоцитов и отвечает за иммунитет. Пройдя через лимфатические узлы очищенная от микроорганизмов лимфа возвращается в кровь.
Лимфатическая система
Повторение. Пропущенные слова:
Давление в аорте в момент сокращения желудочков получило название (_), или (_) давления.
Давление в аорте в момент расслабления желудочков называется (_), или (_) давлением.
При прохождении крови по сосудам, давление снижается, самое низкое давление в (_), оно доходит до -3 мм рт.ст.
Стойкое повышение кровяного давления называется (_), понижение давления — (_).
Максимальная скорость тока крови в (_), она составляет около (_) м/сек.
Минимальная скорость тока крови в капиллярах, она равна (_) мм/сек.
Скорость пульсовой волны гораздо больше максимальной скорости тока крови и составляет (_) м/сек.
Сосудодвигательный центр находится в (_).
Повторение. Пропущенные слова:
Угольная и молочная кислоты, гистамин и недостаток кислорода (_) кровеносные сосуды, оказывая гуморальное влияние.
Движению крови по венам в одном направлении способствуют (_), разность давления и сокращение (_).
Никотин вызывает стойкое (_) кровеносных сосудов на время до 30 минут, что приводит к (_) кровяного давления.
При захлопывании (_) происходит отмирание участка сердечной мышцы. Это заболевание называется (_).
Что обозначено цифрами 1 – 4?
Чем образована проводящая система сердца?
Что произойдет, если возбуждение не будет поступать от ритмоводителя первого порядка?
В изолированном сокращающемся сердце повышенное давление в аорте. Как это скажется на работе сердца? Если повышенное давление в правом председии?
Что такое метасимпатическая нервная система сердца?
Какие сосуды называются артериями? Венами?
Какие три слоя различают в артериях, венах?
Какие кровеносные сосуды имеют клапаны, для чего?
Какой отдел сердца имеет наиболее толстую мышечную стенку?
Какой клапан находится в правом предсердно-желудочковом отверстии?
Какие клапаны не позволяют крови вернуться обратно в сердце?
Какие клапаны имеются в правой половине сердца?
Какие клапаны имеются в левой половине сердца?
В каких отделах сердца венозная кровь?
Что происходит с клапанами во время систолы предсердий?
Что происходит с клапанами во время систолы желудочков?
Что происходит с клапанами во время общей диастолы?
Сколько времени продолжается систола предсердий, желудочков, общая диастола при частоте сокращений сердца 75 ударов в минуту?
Где в головном мозге расположены центры, регулирующие работу сердца и просвет кровеносных сосудов?
Повторение
Какие нервы усиливают и какие тормозят работу сердца?
Какие ионы усиливают, какие тормозят работу сердца?
Какие гормоны усиливают работу сердца?
Назовите сосуды малого круга кровообращения, связанные с сердцем.
Назовите сосуды большого круга кровообращения, связанные с сердцем.
В каких сосудах максимальное и минимальное кровяное давление?
Как называется заболевание, связанное с повышенным кровяным давлением?
В аорте повышенное кровяное давление. Как отреагирует автономная нервная система?
В полых венах повышенное давление. Как отреагирует автономная нервная система?
В каких сосудах максимальная скорость крови? Минимальная скорость?
Чему равна максимальная скорость крови? Минимальная?
Чему равна скорость пульсовой волны?
Чем образована лимфатическая система?
Повторение

Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
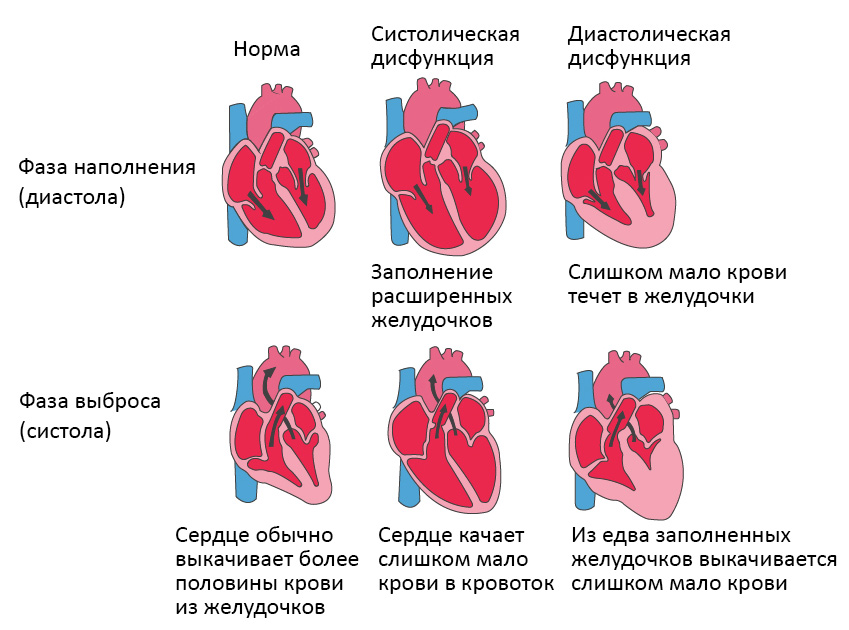
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Ишемическая болезнь сердца – хроническое или остро развивающееся заболевание, характеризующееся частичной или полной остановкой кровоснабжения сердечной мышцы.
Причиной этого явления служит спазм и тромбоз коронарных артерий, как правило, вследствие их атеросклеротических изменений.
Ишемия органа проявляется чаще всего приступообразной болью в груди – стенокардией, при резком и выраженном нарушении кровотока в сосудах развивается инфаркт миокарда.
Распространенность заболевания
В России ИБС страдает около 5,1-5,3% населения. При этом ишемическая болезнь сердца остается основной причиной смертности и инвалидизации населения. Во всем мире на долю смертей от патологий сердечно-сосудистой системы приходится треть диагностированных случаев. В России этот показатель выше и составляет 57%, из которых 29% – летальные исходы вследствие именно ишемии миокарда.
Страдают ишемией миокарда преимущественно лица старше 40 лет. В молодом и среднем возрасте ишемическую болезнь сердца чаще выявляют у мужчин, с повышением возраста соотношение заболевших выравнивается.
Факторы риска развития ишемии миокарда
Предрасполагающие к этому заболеванию факторы условно делятся на две группы – изменяемые и неизменяемые. При устранении или коррекции первых значительно уменьшается риск возникновения ишемической болезни сердца.
Симптомы и формы ИБС
При разной форме ишемической болезни сердца симптоматика может отличаться. Существует несколько форм заболевания.
Стенокардия
Первая возникает только после физической или психоэмоциональной нагрузки, при повышении артериального давления, тахикардии. По мере развития заболевания объем доступной человеку активности сокращается, и при четвертом классе патологии он уже не может совершать никакого движения без того, чтобы не развивались приступы загрудинной боли.
Нестабильная стенокардия может быть впервые возникшей – спустя месяц и меньше после появления симптомов, прогрессирующей и ранней постинфарктной. Для прогрессирующей стенокардии характерно снижение переносимой нагрузки, например – уменьшение расстояния, которое человек может пройти без появления симптомов.
Нестабильная стенокардия требует обследования и лечения в условиях больницы, высок риск инфаркта миокарда.
Инфаркт миокарда
Развивается остро. Вследствие продолжительного снижения кровотока или при его полном прекращении к отдельным участкам сердечной мышцы, происходит омертвение участка сердечной мышцы – некроз. Участок поражения может быть разных размеров в зависимости от диаметра пострадавшего сосуда, потому заболевание нередко называют крупноочаговым или мелкоочаговым инфарктом миокарда.
Локализация болей при инфаркте миокарда может быть практически любой, например, иногда боли возникают даже в животе. Встречается и безболевая форма.
Загрудинная боль возникают на фоне спазма коронарных сосудов и не связана с нагрузкой. Чаще всего состояние развивается ночью, в промежутке времени между полуночью и восемью часами утра. Спастическая стенокардия отличается регулярностью и цикличностью, нередко повторяется несколько приступов подряд с небольшим промежутком.
Постинфарктный кардиосклероз
После перенесенного инфаркта происходит замещение погибших клеток мышечной ткани соединительной. При этом нарушается проводимость в миокарде, что может сопровождаться ощущениями перебоев в работе или длительной остановки сердца, периодическими обмороками и головокружениями. Могут быть также приступы учащенного сердцебиения, боль за грудиной, одышка, побледнение или посинение кожных покровов.
Сердечная недостаточность
Заболевание, при котором сердце не может полноценно выполнять свою функцию по обеспечению тканей различных органов достаточным количеством крови. Состояние проявляется одышкой, отеками, быстрой утомляемостью, плохой переносимостью физической нагрузки.
Нарушения ритма сердца
Аритмии носят разнообразный характер. Сопровождаются ощущением сердцебиения или снижением ЧСС. Больной может испытывать сильную слабость, головокружение, тошноту, возможны потери сознания. Существуют и бессимптомные формы патологии, которые становятся случайной находкой на ЭКГ.
Безболевая ишемия миокарда
Протекает без характерных приступов стенокардии. Выявляется обычно случайно на ЭКГ и после специальных диагностических проб с нагрузкой.
Внезапная сердечная смерть
- слабостью;
- головокружением;
- потерей сознания;
- шумным и частым дыханием;
- расширением зрачков;
- урежением частоты дыхательных движений;
- отсутствием сердечных сокращений.
Диагностика ишемической болезни сердца
Обычно заподозрить заболевание помогают жалобы и симптомы, характерные именно для ишемической болезни сердца. С целью подтверждения ишемии миокарда используют инструментальные и лабораторные методы диагностики.
Позитронно-эмиссионная томография (ПЭТ) применяется для диагностики жизнеспособных клеток сердечной мышцы. Используются радиофармпрепараты, по накоплению которых в клетках сердца выявляют жизнеспособные и некротизированные участки.
Среди инвазивных методик применяется коронарография – рентгенологическое исследование сосудов с помощью контрастного вещества.
Лечение ИБС
Лечение ишемической болезни сердца включает изменение образа жизни, прием медикаментов и в ряде случаев хирургическое вмешательство. Всем больным рекомендуется отказаться от пагубных привычек, проводить больше времени на свежем воздухе, снизить избыточную массу тела. В питании необходимо избегать продуктов с высоким содержанием жира, очень соленых и сладких блюд. Категорически запрещены курение, самовольное прекращение приема назначенных лекарственных препаратов. Все это может привести к резкому ухудшению состояния пациента.
Для купирования приступа стенокардии нужно немедленно прекратить физическую нагрузку, обеспечить доступ свежего воздуха и принять нитроглицерин под язык либо использовать нитрат в виде спрея.
- дезагреганты – препараты, разжижающие кровь;
- бета-блокаторы;
- ингибиторы АПФ или сартаны;
- статины.
При наличии сопутствующих заболеваний, особенно сахарного диабета и гипертонической болезни, требуется их лечение, достижение целевых уровней давления и глюкозы крови.
- Аортокоронарное шунтирование – создание обхода для крови места сужения коронарных артерий с помощью сосудистых протезов.
- Коронарная ангиопластика и стентирование – восстановление диаметра сосуда, а соответственно и кровотока в нем, с помощью установки специального расширителя.
Меры по профилактике сердечно-сосудистой патологии
Чтобы избежать развития заболеваний сердца, нужно отказаться от курения и сократить употребление алкоголя.
Сильный стресс – также один из предрасполагающих факторов к возникновению ИБС. Стресс из жизни убрать невозможно, но можно правильно реагировать на него: человек эволюционно устроен так, что после любого стресса необходима мышечная работа. Поволновались или расстроились – после этого надо поприседать, пробежаться, пройтись – мышцы должны устать. При сильных волнениях может потребоваться использование успокоительных, для подбора которых нужно обратиться к врачу.
Полезны для профилактики ишемии регулярные занятия спортом с умеренной физической нагрузкой. Также нужно следить за своим весом и артериальным давлением. Всем лицам старше 40 лет необходимо ежегодно обследоваться – сдавать биохимический анализ крови для проверки уровня холестерина в крови, делать ЭКГ.
Читайте также:

