Бак посев при остеомиелите
Обновлено: 05.10.2024
Аннотация научной статьи по клинической медицине, автор научной работы — Леонова С.Н., Рехов А.В., Камека А.Л.
Дооперационное бактериологическое исследование раневого отделяемого 80 пациентов с локальной и распространенной формой хронического травматического остеомиелита (ХТО) показало, что преобладающей флорой является золотистый стафилококк. При длительных сроках сращения переломов и замещения дефектов развитие бактериальных ассоциаций встречалось чаще, что связано со значительным нарушением кровообращения в пораженной конечности и является неблагоприятным фактором развития нарушений репаративного процесса при ХТО.
Похожие темы научных работ по клинической медицине , автор научной работы — Леонова С.Н., Рехов А.В., Камека А.Л.
Механизмы нарушения процесса регенерации при замещении дефектов костной ткани голени у больных с хроническим травматическим остеомиелитом
Особенности микрофлоры гнойного очага у больных с диафизарными дефектами бедренной кости, осложненными хроническим посттравматическим остеомиелитом
Способы оптимизации репаративного процесса у пациентов с переломами костей голени, осложненными хроническим травматическим остеомиелитом
Сравнительная характеристика возбудителей хронического остеомиелита в зависимости от локализации гнойного процесса
Bacteriologic examination of wound exudate in patients with local and disseminated chronic osteomyelitis
The aim of our research was to analyze the results of bacteriologic examination in patients with local and disseminated chronic osteomyelitis. We performed retrospective analysis of the results of bacteriologic examination of wound exudate in 80 patients who were admitted to the clinic of Irkutsk Scientific Center of Surgery and Traumatology for operative treatment of shinbone shaft fractures complicated with local and disseminated chronic osteomyelitis. We used common methods of monoand bilocal osteosynthesis which resulted in different terms of fracture union and bone defect replacement. Bacteriologic examination of exudate from bone and soft-tissue wounds was performed in all patients at their admission to the clinic. In patients with local chronic osteomyelitis and with usual terms of fracture union, the most common were pure cultures (93. %) with dominant S. aureus (60 %). In patients with delayed fracture union, the most common were microorganism associations (55.5 ± 11.7 %). In patients with disseminated chronic osteomyelitis with usual terms of defect replacement, pure cultures were registered in 90 % of cases. In patients with delayed defect replacement pure cultures were found in 57,2 % of cases. Comparative analysis showed that in patients with delayed fracture union and defect replacement, bacterial associations were more common than in patients with usual terms of defect replacement. Preoperative bacteriologic examination showed that S. aureus was the dominant flora of wound exudate in patients with local and disseminated chronic osteomyelitis. Bacterial associations in wound exudate of patients with delayed fracture union and defect replacement is associated with significant circulation failure in affected extremity and is an unfavorable factor for reparative process disorder at chronic osteomyelitis.
МИКРОБИОЛОГИЯ И ВИРУСОЛОГИЯ
С.Н. Леонова, А.В. Рехов, А.Л. Камека
БАКТЕРИОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ РАНЕВОГО ОТДЕЛЯЕМОГО У ПАЦИЕНТОВ С ЛОКАЛЬНОЙ И РАСПРОСТРАНЁННОЙ ФОРМОЙ ХРОНИЧЕСКОГО
Дооперационное бактериологическое исследование раневого отделяемого 80 пациентов с локальной и распространенной формой хронического травматического остеомиелита (ХТО) показало, что преобладающей флорой является золотистый стафилококк. При длительных сроках сращения переломов и замещения дефектов развитие бактериальных ассоциаций встречалось чаще, что связано со значительным нарушением кровообращения в пораженной конечности и является неблагоприятным фактором развития нарушений репаративного процесса при ХТО.
Ключевые слова: бактериологическое исследование, переломы костей голени, хронический травматический остеомиелит
BACTERIOLOGIC EXAMINATION OF WOUND EXUDATE IN PATIENTS WITH LOCAL AND DISSEMINATED CHRONIC OSTEOMYELITIS
S.N. Leonova, A.V. Rekhov, A.L. Kameka
Irkutsk Scientific Center of Surgery and Traumatology
The aim of our research was to analyze the results of bacteriologic examination in patients with local and disseminated chronic osteomyelitis. We performed retrospective analysis of the results of bacteriologic examination of wound exudate in 80 patients who were admitted to the clinic of Irkutsk Scientific Center of Surgery and Traumatology for operative treatment of shinbone shaft fractures complicated with local and disseminated chronic osteomyelitis. We used common methods of mono- and bilocal osteosynthesis which resulted in different terms of fracture union and bone defect replacement. Bacteriologic examination of exudate from bone and soft-tissue wounds was performed in all patients at their admission to the clinic.
In patients with local chronic osteomyelitis and with usual terms of fracture union, the most common were pure cultures (93. %) with dominant S. aureus (60 %). In patients with delayed fracture union, the most common were microorganism associations (55.5± 11.7 %). In patients with disseminated chronic osteomyelitis with usual terms of defect replacement, pure cultures were registered in 90 % of cases. In patients with delayed defect replacement pure cultures were found in 57,2 % of cases.
Comparative analysis showed that in patients with delayed fracture union and defect replacement, bacterial associations were more common than in patients with usual terms of defect replacement.
Preoperative bacteriologic examination showed that S. aureus was the dominant flora of wound exudate in patients with local and disseminated chronic osteomyelitis.
Bacterial associations in wound exudate of patients with delayed fracture union and defect replacement is associated with significant circulation failure in affected extremity and is an unfavorable factor for reparative process disorder at chronic osteomyelitis.
Key words: bacteriologic examination, shin bones fractures, chronic traumatic osteomyelitis
Оценке роли микроорганизмов при хроническом остеомиелите всегда уделялось большое внимание. Предполагается, что от видового состава микроорганизмов, вызвавших инфекционный процесс, зависит специфика протекания заболевания и особенности морфологических изменений в тканях [1, 2, 3, 4, 5, 6, 7, 8, 9, 10].
Провести анализ результатов бактериологического исследования у пациентов с локальной и распространённой формой хронического остеомиелита.
МАТЕРИАЛЫ И МЕТОДЫ
Был проведён ретроспективный анализ результатов бактериологического исследования раневого
При лечении пациентов использовались традиционные методики моно- и билокального остеосинтеза. Исходя из результатов проведённого лечения, пациенты были разделены на группы. Среди 56 пациентов с локальной формой хронического травматического остеомиелита у 15 сращение перелома было достигнуто в срок до 6 месяцев (1-я группа), у 18 отмечались замедленные сроки сращения (2-я группа), у 23 переломы не срослись, сформировались ложные суставы
(3-я группа). 24 пациента с распространённой формой ХТО были разделены на две группы: в первую вошли 10 пациентов с обычными сроками замещения костных дефектов, во вторую - 14 пациентов с длительными сроками замещения дефектов.
Статистическая обработка данных проведена в программе Satistica 8.0 (Statsoft Inc., США). Статистическую значимость различий оценивали по t-критерию, непараметрическому критерию Стьюдента.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
Результаты исследования бактериальной флоры раневого отделяемого у пациентов с локальной формой остеомиелита
У пациентов с переломами костей голени, осложнёнными локальной формой хронического травматического остеомиелита, бактериологическое исследование раневого отделяемого, проводимое при поступлении в клинику, позволило выявить монокультуры в 66,7 % случаев, в 33,3 % - ассоциации микроорганизмов. Как показали результаты исследования, основу микрофлоры в видовом соотношении составляют стафилококки. От общего числа выделенных штаммов эти микроорганизмы составили 78,9 %. В монокультуре преимущественно встречался золотистый стафилококк - 63,2 %, эпидермальный стафилококк выявлен в 13,2 %, синегнойная палочка - в 18,4 % случаев. В бактериальной ассоциации также преобладал золотистый стафилококк - в 84,2 % случаев, при этом чаще встречалась ассоциация золотистого стафилококка и синегнойной палочки (56,2 %). Реже встречались другие ассоциации, включающие два или три вида микроорганизмов. В их состав вхо-
дили, кроме стафилококков и синегнойной палочки, цитробактер, клебсиелла, кишечная палочка, протей.
Сравнительный анализ микрофлоры раневого отделяемого у пациентов с локальной формой ХТО позволил получить следующие данные. Как видно из таблицы 1, в группе больных со сроком сращения перелома до 6 месяцев преобладающей флорой являлся золотистый стафилококк в монокультуре (60 %). В остальных случаях обнаружены монокультуры эпидермального стафилококка, синегнойной палочки и цитробакте-ра и лишь в одном случае - ассоциация золотистого стафилококка и синегнойной палочки (6,67 ± 6,44 %). В группе с замедленным сроком сращения перелома преобладали ассоциации двух и трёх видов микроорганизмов (55,5 ± 11,7 %), монокультура золотистого стафилококка встречалась у 5 пациентов в высоком титре, монокультура синегнойной палочки - у 3 пациентов.
Известно, что необходимым условием возникновения остеомиелитического процесса является развитие декомпенсированных травматических нарушений кровоснабжения, когда прекращается поступление с кровью клеточных и гуморальных факторов противомикробной защиты. Полученные данные о видовом составе микрофлоры в поражённой конечности могут служить основанием для заключения о том, что наличие бактериальной ассоциации в раневом отделяемом при остеомиелите является неблагоприятным фактором, способствующим удлинению сроков сращения перелома. В свою очередь характер микробного загрязнения раны связан с локальными расстройствами кровообращения. Сравнительный анализ видового состава микрофлоры и показателей объёмного кровотока позволил установить преобладание микробной ассоциации в раневом отделяемом при снижении реографического индекса на поражённой конечности ниже 0,02 ± 0,0018 Ом. При более высоком значении реографического индекса преобладают монокультуры.
У пациентов с формирующимся ложным суставом в 82,6 % случаев встречались монокультуры и в 17,4 ± 7,9 % - ассоциации микроорганизмов. Преобладали стафилококки - как в монокультуре, так и в ассоциации, от общего числа выделенных штаммов они составили 95,65 %.
В группе пациентов с ложными суставами в монокультуре встречались золотистый стафилококк (в 73,9 % случаев), эпидермальный стафилококк (в 4,35 % случаев) и синегнойная палочка (в 4,35 %
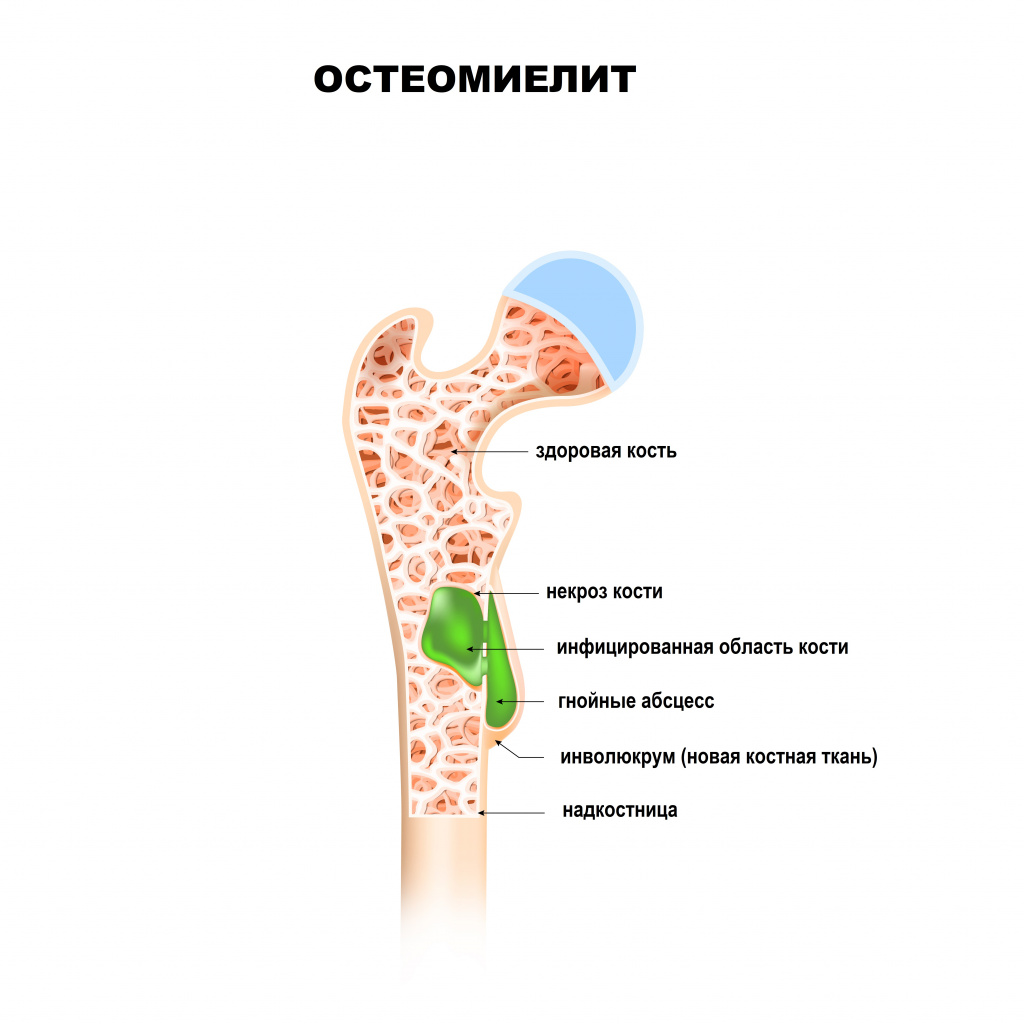
Остеомиелит – заболевание, характеризующееся развитием гнойно-воспалительного процесса в кости, вызванного патогенными микроорганизмами.
Основными путями проникновения инфекции в костную ткань являются:
- гематогенный (с током крови). Патогенные микроорганизмы из какого-либо источника инфекции (например, из кариозных зубов, воспаленных миндалин), с током крови проникают в костную ткань, приводя к развитию остеомиелита. При гематогенном остеомиелите воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. Данный вид остеомиелита часто встречается в детском возрасте. Это объясняется усиленным кровоснабжением растущих костей у детей.
- прямое инфицирование костной ткани. Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных ортопедических вмешательствах.
- инфицирование из близлежащих гнойных очагов (контактный путь). Патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Примером может служить развитие остеомиелита при панариции (гнойном воспалении тканей на пальце).
Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани. Нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Переход воспалительного процесса на близлежащие ткани может приводить к формированию абсцессов (отграниченных скоплений гноя), дренированию гнойного содержимого наружу, развитию артрита (воспаления суставов), и другим осложнениям.
Лечениеостеомиелита требует применения массивных доз антибактериальных препаратов. Хирургическое лечение направлено на удаление участков отмершей костной ткани, гнойного содержимого, дренирование воспалительного очага.
Синонимы английские
Симптомы
К основным симптомам остеомиелита относятся:
- повышение температуры тела
- выраженная боль в области пораженной кости
- покраснение, отек, увеличение температуры кожных покровов в области гнойно-воспалительного процесса в кости
- уменьшение амплитуды движений в суставах, прилежащих к области воспаления
- формирование свищей (каналов, соединяющих гнойный очаг с внешней средой) с гнойным отделяемым
Общая информация о заболевании
Остеомиелит – гнойно-воспалительный процесс в костной ткани, вызванный гноеродными микроорганизмами.
У детей наиболее частой причиной остеомиелита является распространение инфекции гематогенным путем (с током крови) из какого-либо источника воспаления (например, при наличии фурункулов, гнойной ангины).
Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные кости конечностей. Патогенные микроорганизмы с током крови заносятся в данные отделы кости, что приводит к развитию остеомиелита.
При гематогенном остеомиелите гнойно-воспалительный процесс начинается с внутренних отделов кости. При этом поражается костный мозг, затем губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу.
В связи с особенностью локализации остеомиелитического процесса, у детей в последующем может наблюдаться замедление развития костей, за счет повреждения воспалительным процессом зон роста.
У взрослых гематогенный остеомиелит наблюдается в 20 % случаев. При этом у мужчин данное заболевание встречается чаще.
С увеличением возраста увеличивается частота случаев остеомиелита позвонков у взрослых. Инфекция может проникать в позвоночник гематогенным путем из воспалительных очагов в мягких тканях, легких, мочеполовом тракте, кариозных зубах. Поражению подвергаются два смежных позвонка с межпозвонковым диском.
При данной форме остеомиелита возникают боли в области гнойно-воспалительного процесса. Длительность развития заболевания может составлять до 3 месяцев. Разрушение позвонков, сдавливание спинного мозга может приводить к возникновению двигательных и чувствительных нарушений у данных пациентов.
Остеомиелит, развивающийся в результате прямого инфицирования или распространения инфекции из близлежащих очагов в костную ткань, встречается чаще у взрослых. Предрасполагают к развитию данного заболевания процессы, при которых снижается иммунный статус организма, нарушается кровоснабжение костной ткани. К ним относятся:
- сахарный диабет – болезнь, при которой происходит увеличение уровня сахара в крови. При этом нарушаются различные виды обмена веществ. У людей, больных сахарным диабетом, часто развиваются различные гнойно-воспалительные процессы. Усугубляется это тем, что в результате нарушений нервных волокнах (полинейропатия), происходит нарушение чувствительности. Это приводит к тому, что различные раны часто остаются незамеченными больным, и в них быстро развивается воспаление.
- серповидно - клеточная анемия – наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах. Это вызывает снижение продолжительности жизни таких эритроцитов, их усиленное разрушение. При этом развивается гипоксия (снижение количества кислорода, приносимого к тканям) и тромбозы различных сосудов.
В результате образования тромбов в сосудах костей, происходит нарушение кровоснабжения данного участка костной ткани и его отмирание. Присоединение инфекции может приводить к развитию остеомиелита.
- вирус иммунодефицита человека (ВИЧ) – при данном заболевании происходит разрушение клеток иммунной системы, что делает организм уязвимым перед различными инфекциями.
- длительное использование глюкокортикоидов. Глюкокортикоиды – гормоны коры надпочечников. Продолжительное использование данной группы препаратов при различных заболеваниях снижает иммунный статус организма.
Острый остеомиелит может переходить в хроническую форму. Осложняет лечение данной формы заболевания нарушение кровоснабжения кости, которое наблюдается при течении гнойно-некротического процесса. Это затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани. В таких случаях радикальным методом лечения является широкая резекция (удаление пораженной костной ткани), в некоторых случаях может потребоваться ампутация.
Кто в группе риска?
К группе риска относятся:
- лица, получившие тяжелые травмы костной ткани, глубокие раны
- лица, перенесшие ортопедические операции
- лица, страдающие сахарным диабетом
- лица, имеющие очаги инфекции в различных органах и тканях (например, длительно незаживающие язвы на коже)
- пациенты, для жизнедеятельности которых необходимы специальные медицинские приспособления (например, различные катетеры) – данные медицинские приспособления облегчают проникновение патогенных микроорганизмов из внешней среды в организм человека
- инъекционные наркоманы.
Диагностика
Диагностика остеомиелита основана на выявлении симптоматики заболевания, проведении рентгенографии, компьютерной и магнитно-резонансной томографии для обнаружения гнойно-воспалительных очагов, характерных изменений в костной ткани.
Для дальнейшего лечения большое значение имеет проведение лабораторных исследований гнойного отделяемого, материалов биопсии костной ткани из очага воспаления для выявления вида возбудителя инфекции и его чувствительности к антибактериальным препаратам. Это дает возможность подобрать наиболее эффективные антибиотики в отношении данного патогенного микроорганизма.
- Общий анализ крови. Данный анализ позволяет определить количество эритроцитов, гемоглобина, лейкоцитов, тромбоцитов в крови. При остеомиелите в результате выраженного воспалительного процесса в костной ткани будет отмечаться повышение уровня лейкоцитов.
- Скорость оседания эритроцитов (СОЭ). Неспецифический показатель протекания различных патологических процессов в организме, в основном воспалительного характера. СОЭ является одним из показателей, который позволяет оценить активность воспалительного процесса, его динамику. При остеомиелите СОЭ будет повышено.
- Лейкоцитарная формула. Лейкоцитарная формула представляет собой процентное соотношение различных видов лейкоцитов, которое может изменяться в результате протекания патологических процессов в организме. При остеомиелите может наблюдаться сдвиг лейкоцитарной формулы влево, что свидетельствует о наличии выраженного гнойно-некротического процесса в костной ткани.
- Посев на флору с определением чувствительности к антибиотикам (гнойное отделяемое, материал аспирационной (проводится с помощью специальной иглы и шприца) и открытой биопсии костной ткани).
Полученные образцы помещают на специальные питательные среды, которые способствуют росту патогенных микроорганизмов. Это позволяет установить точный вид возбудителя инфекции. Затем производят подбор антибиотиков, которые наиболее эффективно подавляют данные болезнетворные микроорганизмы.
- Посев крови на стерильность с определением чувствительности к антибиотикам. Принцип метода аналогичен предыдущему исследованию. В норме кровь человека стерильна. При остеомиелите возбудитель инфекции в крови обнаруживается реже, чем в материале, полученном из области поражения костной ткани.
- Рентгенография. Рентгенография кости позволяет выявить участки разрушения кости в области гнойно-некротического процесса. Недостатком метода является его малая информативность на ранних стадиях заболевания, так как для формирования патологических изменений, видимых на рентгенографии при остеомиелите необходимо несколько недель.
- Компьютерная томография (КТ), магнитно-резонансная томография (МРТ). Компьютерная томография основана на свойствах рентгеновского излучения проникать через ткани с различной плотностью. Принцип магнитно - резонансной томографии заключатся в действии сильного магнитного поля на исследуемые ткани и органы.
В обоих исследованиях используется компьютерная обработка полученной информации, в результате чего формируются послойные высокоинформативные изображения внутренних структур организма. Компьютерная томография и магнитно-резонансная томография позволяют выявить изменения в кости и окружающих тканях при остеомиелите.
Лечение
Лечение остеомиелита требует применения консервативных и хирургических методов. Консервативная терапия заключается в применении антибиотиков, которые максимально эффективны в отношении патогенных микроорганизмов, вызвавших гнойно-воспалительный процесс в костной ткани.
Хирургическое лечение состоит в эвакуации гнойного содержимого, удалении участков некротизированной (отмершей) костной ткани, дренировании гнойно-воспалительного очага.
Профилактика
Специфической профилактики остеомиелита не существует. Лицам, имеющим повышенный риск развития гнойно-воспалительных заболеваний (например, пациентам, страдающим сахарным диабетом), следует обращать особое внимание даже на незначительные повреждения кожных покровов – проводить их тщательную обработку антисептиками, использовать стерильные повязки.
Рекомендуемые анализы
- Общий анализ крови
- Скорость оседания эритроцитов (СОЭ)
- Лейкоцитарная формула
- Посев на флору с определением чувствительности к антибиотикам
Посев крови на стерильность с определением чувствительности к антибиотикам
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Остеомиелит: причины появления, симптомы, диагностика и способы лечения.
Определение
Причины появления остеомиелита
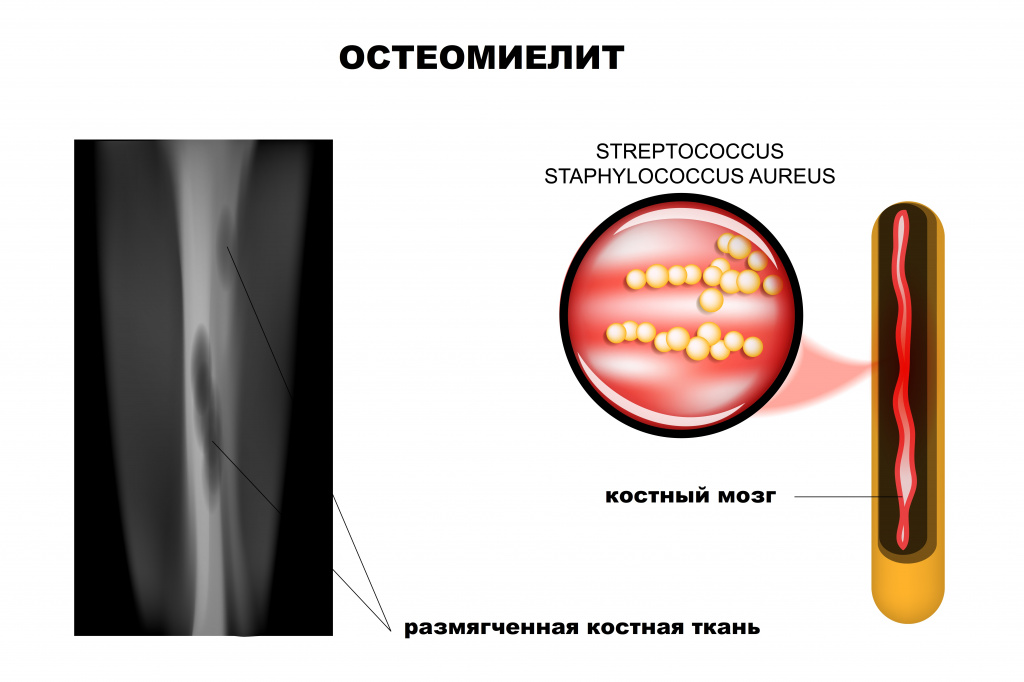
Ведущая роль в развитии заболевания принадлежит патогенным стафилококкам (золотистый стафилококк обнаруживается почти у 90% больных остеомиелитом), гемолитическим стрептококкам, грамотрицательной кишечной и анаэробной микрофлоре, грибковым инфекциям.
Специалисты считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости.
Основными путями проникновения инфекции в костную ткань являются:
- Гематогенный – патогенные микроорганизмы из какого-либо источника инфекции (например, фурункулов, кариозных зубов, воспалительных очагов в деснах, миндалинах или придаточных пазухах, легких, мочеполового тракта и др.) с током крови проникают в костную ткань, приводя к развитию остеомиелита. Воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу. Данный вид остеомиелита часто встречается в детском возрасте. Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные (большеберцовая, бедренная или плечевая) кости конечностей ребенка. У взрослых гематогенный остеомиелит, как правило, поражает тело позвонков.
- Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. Посттравматический остеомиелит развивается вторично после открытых переломов. Особую группу составляет остеомиелитическое повреждение костей после ДТП, спортивных травм, огнестрельных и минно-взрывных ранений, поскольку в характере перелома играет роль обширное поражение окружающих тканей. При этом возникает не только дефицит костной, но и мягких тканей с образованием больших дефектов. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных хирургических ортопедических вмешательствах.
- Инфицирование из близлежащих гнойных очагов (контактный путь) – патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Данная форма в основном встречается у взрослых. В процесс обычно вовлечена одна кость, но иногда наблюдается поражение нескольких участков. Экзогенное распространение инфекции от сопредельных зараженных тканей или открытых ран вызывает около 80% случаев остеомиелита и часто имеет полимикробный характер. Факторами риска у взрослых являются мужской пол, пожилой возраст, истощение, ослабленный иммунитет, длительный прием глюкокортикоидов, гемодиализ, серповидноклеточная анемия (наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах) и употребление инъекционных наркотиков. Травмы, ишемия, инородные тела, пролежни, повреждение тканей лучевой терапией также предрасполагают к остеомиелиту.
Остеомиелит, обусловленный инфицированием окружающих тканей, часто локализуется в области стоп (у больных с сахарным диабетом или заболеваниями периферических сосудов).
Любой остеомиелит может перейти в хроническую форму, имея, в конечном счете, общую патофизиологию с нарушением целостности оболочки мягких тканей, наличием окружающей омертвевшей, инфицированной и реактивной новой костной ткани.
Классификация заболевания
Остеомиелит различают:
- по пути инфицирования: экзогенный и эндогенный;
- по этиологии:
- острый гематогенный остеомиелит, вызванный золотистым стафилококком, стрептококками, коагулаза-отрицательными стафилококками, Haemophilus influenzae, грамотрицательными микроорганизмами;
- остеомиелит позвоночника, вызванный золотистым стафилококком, грамотрицательными кишечными палочками, микобактериями туберкулеза, грибами;
- остеомиелит при наличии местного очага или сосудистой недостаточности, вызванный комбинацией аэробных и анаэробных микроорганизмов;
- остеомиелит, развившийся на фоне инфекции протезных аппаратов, вызванной коагулаза-отрицательными стафилококками, золотистым стафилококком, коринеформными бактериями, грамотрицательными микроорганизмами.
- острый гематогенный остеомиелит:
- генерализованный (септикотоксемия, септикопиемия),
- очаговая форма;
- после перелома,
- огнестрельный,
- послеоперационный;
- абсцесс Броди,
- альбуминозный (Оллье),
- склерозирующий (Гарре).
- острая (2-4 недели);
- подострая (от 2 недель и более):
- выздоровление,
- продолжение процесса;
- обострение,
- ремиссия,
- выздоровление.
- остеомиелит трубчатых костей (эпифизарный, метафизарный, диафизарный, тотальный);
- остеомиелит плоских костей.
К симптомам заболевания относят боль в области пораженной кости, сопровождающуюся общей реакцией организма (при остром остеомиелите) или без нее (при хроническом остеомиелите).
Первые признаки остеомиелита в острой форме:
- сильная распирающая боль в пораженной кости;
- выраженный локальный отек, который приводит к натяжению кожного покрова;
- температура тела поднимается до 38оС;
- при постукивании можно определить очаг воспаления – в этом месте пациент чувствует наибольшую болезненность.
![Кость.jpg]()
Признаки остеомиелита кости часто дополняются симптомами общей интоксикации, если инфекция распространяется на соседние ткани или проникает в кровь. У пациента в таком случае наблюдаются:
- высокая температура (около 39оС);
- сильная головная боль;
- лихорадка, озноб;
- бледные кожные покровы;
- учащенное сердцебиение;
- тошнота и рвота.
Если у пациента наблюдается хронический остеомиелит, симптомы кардинально меняются. Клиническая картина становится стертой. Основные признаки остеомиелита хронической формы:
- боль уменьшается, приобретает ноющий характер;
- появляются свищи (каналы, соединяющие гнойный очаг с внешней средой) с гнойным отделяемым, которые часто имеют выход далеко от локализации воспаления.
Развитие остеомиелита у детей сопровождается теми же симптомами что и у взрослых, хотя патология чаще протекает в легкой форме без общей интоксикации и осложнений.
Остеомиелит позвоночника обычно вызывает локальную боль в спине с паравертебральным (по сторонам позвоночного столба) мышечным спазмом, которые не поддаются консервативному лечению. На поздних стадиях заболевание может привести к компрессии спинного мозга или нервных корешков с радикулопатией и слабостью или онемением конечностей. Повышения температуры тела, как правило, не наблюдается.
Диагностика остеомиелита
При подозрении на остеомиелит необходимо выполнить следующие лабораторные исследования:
-
общий анализ крови и определение скорости оседания эритроцитов;
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Исследование СРБ в сыворотке крови применяют в целях выявления воспаления и контроля лечения воспалительных заболеваний.
Рентгенологическое исследование считается одним из наиболее эффективных методов диагностики остеомиелита. Признаки патологии у детей видны на снимке уже на 5-й день, а у взрослых — только через 2 недели от начала воспалительного процесса.
Самым точным и эффективным видом диагностики является радионуклидная сцинтиграфия костей. С помощью специальных препаратов, накапливающихся в зоне очага болезни, можно точно выявить начало поражения кости. Однако этот метод не позволяет провести дифференциальную диагностику между инфекцией, переломами и опухолями.
Скопление гноя в мягких тканях выявляют с помощью ультразвукового исследования.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Для лечения большое значение имеет биопсия очага воспаления костной ткани (аспирационная или открытая) и посев гнойного отделяемого на флору с определением чувствительности к антибиотикам и бактериофагам.
Бактериологическое исследование биоматериала с целью выделения и идентификации этиологически значимых микроорганизмов – возбудителей бактериальных инфекций кожи и мягких тканей (фурункулы, карбункулы, абсцессы, флегмоны, рожистое воспаление, инфицированные раны и т. д.) с определением чувствительности выделенных патогенов к расширенному спектру антимикробных препаратов (антибиотиков, АМП) на автоматическом анализаторе.
Бактериологическое исследование биоматериала с целью выделения и идентификации этиологически значимых микроорганизмов – возбудителей бактериальных инфекций кожи и мягких тканей (фурункулы, карбункулы, абсцессы, флегмоны, рожистое воспаление, инфицированные раны и т.д.) с определением чувствительности выделенных патогенов к антимикробным препаратам (антибиотикам, АМП) и бактериофагам.
К каким врачам обращаться
Лечение остеомиелита
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противовоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии.
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов.
При остром гематогенном остеомиелите начальная антибиотикотерапия должна включать полусинтетические пенициллины или ванкомицин и цефалоспорины 3-го или 4-го поколения. При хроническом остеомиелите, возникающем в результате распространения инфекции с окружающих мягких тканей, особенно у больных диабетом, лечение проводят с использованием препаратов, эффективных как против грамположительных и грамотрицательных аэробов, так и против анаэробной флоры.
Осложняет лечение хронической формы заболевания нарушение кровоснабжения кости, которое затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани.
Некоторые симптомы остеомиелита свидетельствуют о том, что болезнь перешла в крайне тяжелую форму. Нередко единственным выходом в этой ситуации становится хирургическое вмешательство. Главная его цель — удаление гнойного очага воспаления. Это в разы ускоряет процесс выздоровления и улучшает общее самочувствие больного.
Показания к операции:
- гнойная форма заболевания;
- флегмона надкостницы;
- наличие свищей и секвестров;
- обширное гнойное течение заболевания.
В последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика.
Существуют современные методы, которые позволяют сохранить имплантаты при остеосинтезе (хирургической репозиции костных отломков при помощи различных фиксирующих металлических конструкций) в случае ранних нагноений. Это вакуумная терапия, применение гидрохирургической системы, ультразвуковой кавитации и других методов обработки ран, которые дают возможность предотвратить развитие так называемой бактериальной биопленки на поверхности имплантата, что, в свою очередь, позволяет сохранить имплантат и конечность.
Остеомиелит – тяжелое заболевание, поэтому даже при своевременном и компетентном лечении есть риск возникновения нежелательных последствий. Остеомиелит кости может вызвать как самостоятельные осложнения, так и такие, которые возникают как следствие хирургического вмешательства. Некоторые из них требуют отельного лечения. Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани, нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Заболевание может вызвать такие нарушения:
- развитие абсцессов и свищей, нарывов в мягких тканях и на коже;
- возникновение флегмоны — пропитывания мышечных волокон гноем;
- развитие артрита с образованием гнойных масс в полостях;
- самопроизвольные переломы;
- анкилозные сращивания суставных частей;
- контрактурная неподвижность мышечных соединений.
Гнойно-воспалительные поражения костей приводят к инвалидизации около 55% пациентов. Остеомиелит может закончиться потерей конечности, если речь идет о поражении руки или ноги.
В связи с особенностью локализации остеомиелитического процесса у детей в последующем может наблюдаться замедление развития костей за счет повреждения воспалительным процессом зон роста.
Разрушение позвонков, сдавливание спинного мозга может приводить к двигательным и чувствительным нарушениям.
Профилактика остеомиелита
Для снижения риска развития остеомиелита рекомендуется:
- своевременно реагировать на возникновение инфекционных процессов в организме;
- проводить лечение гайморита, кариеса, воспаления носоглотки и верхних дыхательных путей;
- осуществлять тщательную обработку ран, обморожений и ожогов, чтобы исключить возможность их инфицирования;
- вести здоровый образ жизни, избегать чрезмерных физических нагрузок, недоедания, следить за сбалансированностью питания;
- не допускать переохлаждения организма.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Остеомиелит - гнойно-некротический процесс, развивающийся в кости и костном мозге, а также в окружающих их мягких тканях, вызываемый пиогенными (производящими гной) бактериями или микобактериями.
Пользователи протокола: Врачи - хирурги, травматологи, врачи-интерны высших медицинских учебных заведений, резиденты.![]()
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц
![]()
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
- Наружно-внутренний (скелетное вытяжение, компрессионно-дистракционный остеосинтез спицами, стержнями).
1. Остеомиелит с очаговым поражением кости (остит, остеомиелит, ограниченный зоной оперативного вмешательства)
2. Остеомиелит с распространением по ходу костно-мозгового канала на ограниченном протяжении, по всему костно-мозговому каналу в сочетании с местными осложнениями (ложные суставы, несросшиеся переломы, артриты или остеоартриты, рубцы и язвы)
4. В зависимости от тяжести течения заболевания, скорости развития патологического процесса, его распространѐнности различают три формы острого гематогенного остеомиелита:
- токсическую (молниеносную),
- септикопиемическую
- местноочаговую.Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Чаще всего встречается острый остеомиелит. У взрослых он обычно проявляется лихорадкой и симптомами интоксикации в течение нескольких дней, а также локализованной болью в позвоночнике или конечностях. Подострый и хронический остеомиелит обычно развиваются в результате травмы или инфекции близлежащих тканей. Боль длится дольше и имеет менее четкую локализацию, чем при остром остеомиелите, а общих симптомов часто не бывает, или они выражены слабо.
При остром остеомиелите физикальное исследование обнаруживает характерные признаки инфекции: лихорадку, местное повышение температуры, отек, гиперемию кожи над пораженной костью и болезненность при пальпации.
Отличить острый остеомиелит от флегмоны, имеющей похожие проявления, позволяет четкая локализация боли. Острый спондилит проявляется болью в пораженном позвонке и часто приводит к ограничению подвижности. При подостром и хроническом остеомиелите боль в спине и конечностях обычно не имеет четкой локализации, а другие физикальные признаки часто отсутствуют. Проявления негематогенного остеомиелита могут маскироваться симптомами инфекции прилегающих к кости тканей. Если остеомиелитпоражает кость вблизи сустава, возможен острый гнойный артрит. Отсутствие боли в костях может быть обусловлено сенсорной нейропатией с утратой болевой чувствительности, поэтому больным с остеомиелитом, не предъявляющим жалоб на боль, обязательно проводят неврологическое обследование.
Рентгенография костей хотя и помогает подтвердить диагноз, зачастую бывает неинформативна. Так, при остром остеомиелите на обзорных рентгенограммах обычно не видно никаких изменений. При подостром остеомиелите обнаруживают отслойку надкостницы, эрозии компактного вещества кости и крупные остеолитические очаги, однако эти изменения нередко появляются лишь спустя 2—3 нед после начала заболевания.
Иногда в диагностике помогает сцинтиграфия костей. Сцинтиграфия с Те, 67Ga позволяет выявить изменения уже в первые 2—3 суток заболевания, но часто дает ложноположительные и ложноотрицательные результаты. Особенно сложно интерпретировать результаты сцинтиграфии при инфекции окружающих мягких тканей или гнойном артрите близлежащего сустава. Наибольшей специфичностью, особенно при сахарном диабете и инфекции окружающих кость тканей, обладает сцинтиграфия с меченными лейкоцитами. Чтобы точнее определить локализацию очага поражения кости, используют КТ или МРТ.
Основанием для окончательного диагноза служат положительные результаты посева пораженных тканей, остальные методы исследования позволяют поставить лишь предположительный диагноз. Однако подтвердить диагноз результатами посева зачастую не удается, поэтому тактику лечения приходится выбирать, основываясь на наиболее вероятном диагнозе. Если посев крови или тканей, окружающих кость, и результаты сцинтиграфии (или рентгенографии) положительны, можно назначить эмпирическую антимикробную терапию, но до этого необходимо провести посев материала, полученного с помощью аспирационной (под контролем рентгеноскопии) или открытой биопсии кости, чтобы определить чувствительность возбудителя, иначе лечение может оказаться неэффективным.Лабораторная диагностика
В общем анализе крови у больных отмечается лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ. Важнейшую роль в диагностике играет выделение возбудителя из крови или пораженной кости. До начала лечения острого гематогенного остеомиелита результаты посева крови бывают положительными примерно у половины больных, однако в пораженных тканях возбудители выявляются гораздо чаще. При хроническом остеомиелите возбудители в крови обычно не обнаруживаются, и нужен посев биоптатов кости.
Дифференциальный диагноз
В диагностике ранней стадии острого гематогенного остеомиелита отмечается значительное число ошибок, особенно у врачей на догоспитальном этапе.
Среди больных с острым гематогенным остеомиелитом, обратившихся в поликлинику по поводу травм в первые 2 суток с момента заболевания, ни в одном случае правильный диагноз не был установлен.
Дифференциальный диагноз острого гематогенного остеомиелита проводят с ревматизмом (суставная форма), флегмоной, туберкулезом кости, травмой.
Для ревматизма характерны летучие боли в суставах, типичные нарушения со стороны сердца, подтверждающиеся данными ЭКГ. При осмотре и пальпации области поражения при ревматизме в отличие от остеомиелита болезненность и припухлость локализуется над суставом, а не над костью. Также при ревматизме отмечается улучшение течения местного процесса под воздействием салицилатов.
Флегмона по клинике напоминает остеомиелит, но гиперемия и поверхностная флюктуация появляются раньше, чем при остеомиелите.При флегмоне, если она локализуется вблизи сустава, возможно образование контрактуры, которая обычно расправляется путем осторожных пассивных движений. Тем не менее, в некоторых случаях, отдифференцировать флегмону и остеомиелит возможно только в течении операции.
Травма кости. Для травмы кости характерен травматический анамнез, отсутствие септических проявлений и данные рентгенологического исследования. На контрольной рентгенограмме через 6-8 дней начинает определяться нежная костная мозоль на ограниченном участке.
Лечение
Устранение очага инфекции, восстановление анатомии и функции пораженного сегмента, удаление внутренних и внешних ортопедических устройств, имплантатов, трансплантатов, секвестрнекрэктомия пораженного участка кости с замещением образовавшейся полости мягкими тканями ауто- (алло-, гетеро) костными трансплантатами, синтетическими материалами, замещение дефектов костной ткани после тотальной резекции остеомиелитического очага.
Больным с хроническим остеомиелитом необходима богатая белком пища - мясо, птица, яйца, соевые продукты. Рекомендуются также продукты, содержащие кальций (молоко, молочные продукты – сыр, творог) и коллагеновые волокна (холодец, хаш, желатина) – для скорейшего восстановления минеральной и органической составляющих костной ткани.
При отсутствии противопоказаний больным с хроническим остеомиелитом назначают витамин D - и витамин С. Из минералов необходимы такие макроэлементы как кальций, фосфор и магний, являющиеся основными субстратами образования костной ткани и микроэлементы фтор и цинк.
Консервативная терапия применима при негнойном (серозно-инфильтративном) остром гематогенном остеомиелите - антибиотики широкого спектра действия. Предпочтительны антибактериальные препараты 3-го и 4-го поколения из группы цефалоспоринов (цефтриаксон), аминогликозидов (амикацин) и препараты из группы фторхинолонов (офлоксацин, ципрофлоксацин, пефлоксацин). Учитывая высокую вероятность развития сепсиса, консервативную терапию целесообразно ограничить конкретным периодом, только в течение 24 часов с момента установления диагноза негнойного острого гематогенного остеомиелита.
Одним из важнейших компонентов в лечении острого гематогенного остеомиелита является рациональная антибиотикотерапия. Тяжесть течения заболевания, сроки выздоровления, частота осложнений во многом зависят от своевременного назначения антибиотиков, правильного выбора препарата и его дозы, а также длительности курса лечения. Длительность лечения антибиотиками в зависимости от тяжести процесса может составить 1—2 месяца, т.к. часто возникает необходимость в проведении 2-3 и более курсов антибиотикотерапии без перерыва.
Выбор препарата для системной антибиотикотерапии определяется характером возбудителя инфекции. Из препаратов цефалоспоринового ряда могут применяться цефалоридин (цепорин) и цефалексин из расчета 100 мг/кг в сутки.
Для второго курса лучше использовать фузидин (таблетки или суспензию), хорошо всасывающийся и создающий высокие концентрации в костной ткани. Курс лечения при необходимости может быть продлен до 3—4 недель; возрастные дозировки составляют 60—80 мг/кг детям до 1 года, 40—60 мг/кг детям до 4 лет и 20—40 мг/кг в сутки для детей 4—14 лет. Тропностью к костной ткани обладает также линкомицин.
В случаях поздней диагностики остеомиелита выраженные деструктивные изменения в костной ткани, очаги сниженного кровотока и некроза создают благоприятные условия для размножения анаэробных микроорганизмов. При этом в комплекс антибактериальной терапии дополнительно включают активные в отношении анаэробов препараты группы метронидазола (флагил, трихопол) из расчета 7,5 мг/кг 3 раза в сутки.
Противовоспалительные методы физиотерапевтического лечения остеомиелита: УВЧ-терапия, инфракрасная лазеротерапия, гипербарическая оксигенация.
Общие принципы лечения острого гематогенного остеомиелита такие же, как при других гнойно-септических заболеваниях: воздействие на очаг, на возбудителя болезни и повышение общей сопротивляемости организма. Применяют различные варианты декомпрессивной перфорации кости в 2-3 участках с целью вскрытия и дренирования костномозгового канала. Устранение повышенного внутрикостного давления предотвращает дальнейший некроз кости, способствует прекращению болей и улучшению общего состояния больного. Внутрикостные промывания через перфоративные отверстия различными растворами (например, изотоническим раствором хлорида натрия с протеолитическими ферментами и антибиотиками) обеспечивают более быстрое и полное удаление гноя и других продуктов распада из кости, что создает условия для ускорения восстановительных процессов и уменьшает.
Общий стандарт оперативного лечения больных хроническим гематогенным остеомиелитом должен включить следующие действия:- Трепанационная и внутрикостная резекция на всем протяжении очага поражения, обеспечивающие возможность полной некрэктомии метаэпифизарной зоны и вскрытия свободных отделов костномозгового канала.
- В большинстве случаев между костью и зашитой раной мягких тканей необходимо установить аспирационно-промывную систему.
- При значительной инфильтрации, экземе, индурации мягких тканей, оголении кости и не убежденности в полноценности некрэктомии рану мягких тканей зашивать не следует.
Фиксация приемлема в случаях угрозы перелома длинных трубчатых костей и нестабильности при спондилитах; способы фиксации индивидуальны, от гипса до накостных и внеочаговых пластин и конструкций.
Развитие послеоперационной лихорадки септического характера является поводом к ревизии операционной раны.Профилактика хронического остеомиелита во многом зависит от рационального лечения заболевания в острой стадии. Локализовать гнойное воспаление, не допустить некротических изменений в костной ткани, что приводит в последующем к секвестрации, т.е. к хроническому остеомиелиту, можно при ранней госпитализации больного в хирургический стационар.
Важнейшим моментом в профилактике хронического гематогенного остеомиелита остаются максимально ранняя диагностика и рано начатое интенсивное лечение острого остеомиелита.
Профилактика травматического остеомиелита состоит в предотвращении вторичного инфицирования ран, в тщательной первичной хирургической обработке ран при открытом переломе костей и в учете показаний и противопоказаний к металлоостеосинтезу.
Предупреждение послеоперационного остеомиелита предусматривает более четкое определение показаний и противопоказаний к операции, профилактику интраоперационного и послеоперационного инфицирования ран.При хроническом остеомиелите прогноз для жизни можно считать благоприятным, очень редко хирургические вмешательства заканчиваются летально.
Число умерших в результате осложнений хронического остеомиелита (преимущественно амилоидоза паренхиматозных органов и последствий малигнизации) тоже невелико, хотя в поздние сроки болезни амилоидоз внутренних органов встречается чаще. Выздоровление больного, полное восстановление функции опорно-двигательного аппарата всецело зависят от эффективности лечения. Можно утверждать, что только при хирургическом лечении хронического остеомиелита удается достичь выздоровления.
После заживления раны или возможности перевязок в амбулаторных условиях, больной выписывается на дальнейшее амбулаторное лечение.
Реабилитация после перенесѐнного остеомиелита, особенно если для его лечения была необходима операция, долгий и кропотливый процесс. Реабилитацию можно разделить на три этапа – медицинская, социальная и профессиональная.
Медицинская реабилитация должна быть направлена не только на прямое медикаментозное лечение организма, но и на психологическую подготовку пациента к будущей жизни.
Социальная или бытовая реабилитация заключается в том, чтобы человек как можно быстрее адаптировался к простой бытовой жизни, то есть заново научился сам за собой ухаживать и самостоятельно пользоваться элементарной бытовой техникой.
Главная цель профессиональной реабилитации - добиться того, чтобы человек как можно быстрее смог вернуться к общественно полезному труду. Чем короче будет временной отрезок между медицинской и профессиональной реабилитациями, тем лучше. По этой причине рекомендуется даже в течение процесса лечения по возможности заниматься своей основной деятельностью, чтобы максимально сохранить навыки работы.
Этап заканчивается в связи с улучшением с нормализацией основных показателей общего анализа крови, температуры тела, инструментальных методов исследования (на рентгенограммах отмечается стойкое улучшение структуры кости, иногда наличие небольшой костной полости при отсутствии очагов костной деструкции).
Препараты (действующие вещества), применяющиеся при лечении
Амикацин (Amikacin) Линкомицин (Lincomycin) Метронидазол (Metronidazole) Офлоксацин (Ofloxacin) Пефлоксацин (Pefloksatsina) Фузидовая кислота (Fusidic acid) Цефалексин (Cefalexin) Цефтриаксон (Ceftriaxone) Ципрофлоксацин (Ciprofloxacin) Группы препаратов согласно АТХ, применяющиеся при лечении
(J01) Противомикробные препараты для системного применения Госпитализация
Наличие послеоперационного воспаления, связанного с внутренними и внешними протезными устройствами, трансплантатами и имплантатами.
Необходимый объем обследований перед плановой госпитализацией: общий анализ крови, общий анализ мочи, микрореакция, флюорография, рентгенография костей, фистулография.Клинические критерии: Повышение температуры тела, лейкоцитоз со сдвигом формулы влево, абсолютнаялимфопения. Распирающие боли, ограничение движений - стадия остита; опухолевидное образование, болезненное при пальпации - стадия поднадкостничной флегмоны; гиперемия кожи и повышение местной температуры - стадия флегмоны мягких тканей.
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1. Маргорин Е.М., Авидон Д.Б., Баиров Г.А. Оперативная хирургия детского возраста, 1960 г. - С.429 2. Мельникова В.М. Химиотерапия раневой инфекции в травматологии и ортопедии, Медицина, 1975 г. – С.163 3. Стручков В.И., Гостищев В.К. Стручков Ю.В. Руководство по гнойной хирургии, 1984 г. – С. 281 4. Стручков В.И., Гостищев В.К., Стручков Ю.В. Хирургическая инфекция, 1991 г. – С. 310 5. Цуман В.Г., Машков А.Е. Гнойно-септические осложнения острых хирругических заболеваний у детей. - Москва, 2005 г.- С. 288 6. Катько В.А. Детская хирургия, 2009 г. – С. 300
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Каирханов Ернар Каримханович - д.м.н., заведующий кафедрыхирургии Павлодарского филиала Факультета усовершенствования врачей Государственного медицинского университета г. Семей.
Джакова Гульжанат Ертаевна – к.м.н., декан факультета усовершенствования врачей Государственного медицинского университета г. Семей.
Указание на отсутствие конфликта интересов: отсутствует.
Условия пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.
Читайте также: