На крови траве высоко расти
Обновлено: 02.07.2024
Когда человеку делают анализ крови, там среди показателей часто присутствует значение уровня холестерина. В молодом возрасте люди в основном не обращают на него внимания, но постепенно приходят к осознанию того, что знать уровень своего холестерина важно, поскольку его повышение может быть опасно для здоровья.
Как выглядит холестерин?
Многие представляют себе холестерин как жир и считают, что чем жирнее пища, тем больше в ней холестерина. Такая точка зрения оправдана лишь отчасти. Холестерин содержится в крови и выглядит как вязкая субстанция. Считать холестерин исключительно вредным нельзя, потому что он расходуется организмом в процессе выработки гормонов и образования клеточных мембран. В разной степени холестерин участвует в работе иммунной, нервной и пищеварительной систем, поэтому определённый объём холестерина должен содержаться в организме постоянно. Другое дело, что удерживать его в пределах допустимой нормы не всегда легко.
Избыток холестерина имеет свойство откладываться на внутренних стенках артерий. Поначалу это незаметный процесс, но постепенно из-за холестеринового слоя диаметр артерии сужается, а кровь начинает хуже через неё проходить. В местах сужения сосуда из холестеринового слоя формируется плотное образование, которое принято называть “холестериновой бляшкой”. Холестериновые бляшки не только практически полностью перекрывают ток крови по сосуду, но и снижают его эластичность. Процесс образования холестериновых называется “атеросклерозом”.
Сами по себе единичные холестериновые бляшки не представляют серьёзной опасности для здоровья, однако если не принимать меры, то со временем их станет слишком много. Кроме того, холестериновая бляшка — это начальная стадия развития тромба. Нередко тромбы образуются там, где находились атеросклеротические бляшки. Опасность тромба в том, что он полностью запечатывают сосуды и могут перекрыть ток крови к жизненно важным органам. Если тромб возникает в сосуде, питающем сердце, у человека может случиться инфаркт миокарда, а если ток крови останавливается в сосуде, питающем головной мозг, то человек может перенести инсульт.
Приводит ли высокий холестерин к смерти?
Сам по себе холестерин не считается смертельно опасным. К смерти могут привести осложнения, вызванные высоким уровнем холестерина. Некоторые из них мы уже назвали. Атеросклероз может спровоцировать развитие ишемической болезни сердца, а одним из осложнений может стать инфаркт миокарда, инсульт, острый тромбоз и другие заболевания. Перечень может быть большим и определяется тем, какие артерии были поражены.
Весь ли холестерин одинаковый?
Холестерин содержится в крови, но не растворяется в ней. По организму холестерин разносится липопротеинами. Молекулы липопротеинов высокой плотности (ЛПВП) перемещают холестерин из артерий в печень. Позже этот холестерин выводится из организма и не откладывается на стенках сосудов. Такой холестерин считают “хорошим”, поскольку он не только не повышает, а снижает риск развития сердечно-сосудистых заболеваний.
Другой тип холестерина, переносится молекулами липопротеинов низкой плотности (ЛПНП) из печени по всему телу. В периферических тканях холестерин постепенно оседает на стенках сосудов, в результате чего образуются атеросклеротические бляшки. Человеку важно следить и не допускать повышения уровня именно липопротеинов низкой плотности, или “плохого” холестерина.
Ещё одна форма липидов, которые обеспечивают организм энергией, но в большом количестве могут быть вредны, — триглицериды. Они синтезируются печенью или попадают в организм вместе с пищей, а затем переходят в кровь. Большое содержание триглицеридов в крови также нежелательно, поскольку может нарушить работу органов кровообращения.
Что повышает холестерин?
Повышение уровня холестерина может быть связано с различными факторами. Первое, на что стоит обратить внимание, — рацион. Если у человека наблюдается небольшое повышение уровня холестерина врачи обычно рекомендуют ему употреблять меньше пищи с высоким содержанием насыщенных жиров, однако способствовать повышению уровня холестерина могут и некоторые нарушения в работе организма. Например, хроническая почечная недостаточность или снижение функции щитовидной железы. У некоторых людей уровень холестерина может быть повышенным “от природы” и передаваться по наследству. Такая генетическая аномалия называется “семейной гиперхолестеринемией”.
Формируя свой рацион, нужно помнить, что холестерин содержится только в продуктах животного происхождения. Этот аргумент часто приводят в пользу растительного типа питания вегетарианцы. Однако это не означает, что если исключить животную пищу, то остальное питание может быть бесконтрольным. Жаренная на растительном масле пища и продукты с содержанием пальмового масла тоже способны оказать негативное влияние на липидный обмен.
Нужно ли следить за холестерином здоровым людям?
Часто люди начинают следить за теми или иными показателями, когда появляются проблемы и ухудшается самочувствие, но профилактика всегда лучше лечения. Понятие “здоровый человек” слишком общее. Возможно, сейчас у вас нет проблем с печенью с обменом веществ, но это не значит, что их не будет в будущем. Люди с выявленными нарушениями липидного обмена должны регулярно сдавать анализы на холестерин, но и остальным не стоит проверять прочность своего организма.
Если в вашем рационе часто присутствуют жирные блюда, калорийная пища, да и вообще вы любите налегать на сладкое, то это рано или поздно повысит ваш холестерин. Своё влияние могут оказать и другие факторы сердечно-сосудистого риска. На выходе вы рискуете получить атеросклероз со всеми сопутствующими последствиями.
Норма холестерина
Если по результатам анализов ваш холестерин в норме, значит, серьёзных причин для беспокойства нет. При условии соблюдения правил здорового питания и здорового образа жизни следующее обследование можно проходить через несколько лет.
Если же уровень холестерина повышен (от 5 до 6,4 ммоль/л и больше), то стоит контролировать его каждый полгода, чтобы наблюдать динамику. В это же время нужно пересмотреть свой рацион, убрать оттуда продукты, повышающие холестерин, а также отказаться от вредных привычек: курения и употребления алкоголя. О дополнительных рисках, связанных с наличием сопутствующих заболеваний, вас должен предупредить лечащий врач.
Уровнем повышенного риска считается уровень холестерина свыше 6,4 ммоль/л. Такой показатель говорит о необходимости специализированного лечения, поскольку велика вероятность развития ишемической болезни сердца и других сердечно-сосудистых осложнений. Программу лечения должен составить врач на основе проведённых анализов, в том числе на выявление уровня ЛПНП, ЛПВП и триглицеридов.
Группа риска по атеросклерозу
Атеросклероз — коварное заболевание, которое развивается постепенно. Уровень холестерина — это косвенный показатель риска развития атеросклероза, но некоторой категории людей нужно с определённой периодичностью сдавать анализы на холестерин. Такие рекомендации даются:
- мужчинам старше 40 лет;
- женщинам старше 45 лет;
- людям с диагностированным сахарным диабетом;
- людям с избыточным весом;
- людям с заболеваниями щитовидной железы, почек и повышенным артериальным давлением;
- курильщикам;
- людям, которые ведут малоподвижный образ жизни.
Важно понимать, что на первой стадии развития атеросклероз не имеет видимых специфических проявлений. Человек может даже не подозревать о развивающемся заболевания и о проблеме с холестерином. Поэтому врачи рекомендуют регулярно сдавать кровь для проведения биохимического анализа.
Когда начинать следить за холестерином?
Для профилактики не бывает слишком рано. Лучше привыкать следить за своим здоровьем с молодого возраста, тогда оно преподнесёт вам меньше неприятных сюрпризов. Особенно важно уделять внимание своему здоровью после 40 лет, это актуально как для мужчин, так и для женщин. У мужчин ишемическая болезнь сердца может начать развиваться раньше, чем у женщин. Это объясняется гормональным фоном. У женщин детородного возраста в организме больше “хорошего” холестерина, в то время как у мужчин перевес может склоняться в сторону “плохого”. После наступления менопаузы уровень “плохого” холестерина у женщин также может начать расти вместе с уровнем триглицеридов.
Если раньше считалось, что от атеросклероза страдают преимущественно люди зрелого и пожилого возраста, то сейчас болезнь диагностируют у более молодых пациентов, поэтому разумно будет начать контролировать уровень холестерина в 30-35 лет. Если анализ покажет, что всё в норме, повторную проверку можно проводить через 3-4 года, если же уровень холестерина повышен или наблюдается генетическая предрасположенность к развитию заболеваний сердца и сосудов, то проверять уровень холестерина стоит чаще.
Страдают ли дети от повышенного холестерина?
Уровень холестерина у детей, как правило, не поднимается выше нормы, однако они тоже могут попасть в группу риска, если в их семье обнаружена наследственная гиперхолестеринемия. В этом случае ребёнка поставят на учёт у педиатра-кардиолога с раннего возраста. Контрольный анализ уровня холестерина стоит сделать в возрасте двух лет, а затем периодически повторять.
Проявления атеросклероза
Невозможно заранее предугадать, какие артерии могут стать жертвами атеросклероза. Это зависит исключительно от того, на каких участках будет оседать и накапливаться холестерин. От этого же зависит риск развития тех или иных заболеваний.
Разные проявления атеросклероза
Симптомы повышенного холестерина
Определить точный уровень холестерина в организме можно только после проведения анализа, но есть симптомы, которые могут указать на наличие нарушений в работе организма. Это не позволит поставить диагноз, однако должно стать поводом для похода к врачу терапевту-липидологу или кардиологу. Запишитесь на профилактический приём, если:
- физические нагрузки или излишнее волнение провоцируют появление ноющей боли за грудиной;
- даже незначительная физическая нагрузка вызывает ощущение нехватки кислорода;
- вы стали быстрее уставать, а усталость сопровождается чувством тяжести в области груди;
- у вас часто без причины болит голова, шумит в ушах, ощущается кислородное голодание вплоть до обмороков.
Если вы заметили у себя описанные симптомы, запишитесь на приём к врачу. Достаточно будет посетить терапевта, чтобы тот провёл профилактический осмотр и, при необходимости, направил к другим профильным специалистам.
Диагноз "атеросклероз" трудно поставить без биохимического и инструментального обследования, поэтому приготовьтесь к тому, что вам придётся сдать ряд анализов. Обычно обследование начинается с анализа крови и ЭКГ. Затем в зависимости от полученных результатов назначается программа лечения, если это необходимо. Кровь у пациента, как правило, берут из вены, но если необходим быстрый результат, то его можно получить экспресс-методом через взятие крови из пальца. Для получения более точных результатов сдавать кровь рекомендуется натощак.

Филипп Копылов - профессор кафедры профилактической и неотложной кардиологии, директор Института персонализированной медицины Сеченовского университета, доктор медицинских наук, исследователь, врач-кардиолог.
ГЛАВНЫЙ ВЫЗОВ ДЛЯ ВРАЧЕЙ
ПРОВЕРЬ СЕБЯ
Какой у вас риск сердечно-сосудистых заболеваний
Человек находится в группе низкого риска, если у него:
а) нет повышенного давления. То есть давление не выше, чем 130/80 мм рт. ст. в возрасте до 65 лет и не выше 140/80 после 65 лет;
б) нет лишнего веса. То есть индекс массы тела не выше 29 (как его посчитать, мы рассказывали в первой части публикации);
в) нет сахарного диабета;
г) нет атеросклероза.
Если же человек находится в группе высокого риска сердечно-сосудистых заболеваний, в том числе высока угроза инфаркта и инсульта, то уровень холестерина должен быть не более 2,6 ммоль/л. А при очень высоком риске - максимум 1,8 ммоль/л. Если показатели выше - их нужно снижать, в том числе с помощью лекарств.
1) есть ожирение. Самое опасное - абдоминальное, то есть в области живота. Измерьте ширину талии: для мужчин критическая отметка – 102 см и больше, для женщин – 88 см и больше;
3) есть диагноз сахарный диабет (ставится, по общему правилу, при уровне сахара в крови выше 6,7 ммоль/л на голодный желудок);
4) пациент злоупотребляет солью - превышает норму 5 мг в сутки, включая соль во всех блюдах и продуктах;
6) мужской пол - риск сердечно-сосудистых заболеваний у мужчин априори выше;
7) возраст - для женщин старше 50 - 55 лет; для мужчин - от 45 лет, а если есть вышеперечисленные факторы - то уже начиная с 35 лет.
ХОЛЕСТЕРИНОВАЯ БЛЯШКА БЛЯШКЕ РОЗНЬ
- Если я не вхожу в группу высокого или даже среднего риска, это значит, что можно безгранично есть продукты с животными жирами – сливочное масло, жирное мясо и т.д.?
- То, что холестериновые бляшки в сосудах вредны и опасны - неоспоримо? Или тоже есть сомнения?
- У человека уже с подросткового возраста начинается повреждение внутренней выстилки сосудов. И атеросклеротические бляшки развиваются с возрастом у подавляющего большинства людей (по сути такие бляшки - скопления холестериновых отложений в местах повреждения сосудов. - Авт.). Однако проблема в том, что бляшки не одинаковы. Они могут быть двух видов: стабильные и нестабильные. И серьезнейший вызов в кардиологии сейчас - научиться определять, вычислять именно нестабильные бляшки.
- В чем их опасность?
- Как минимум половина инфарктов миокарда происходит из-за бляшек, которые не сужают просвет в кровеносных сосудах или сужают его меньше, чем 50%. Такие бляшки имеют тонкую пленочку-покрышку и жидкое ядро, где постоянно идет воспаление. В конце концов покрышка попросту разрывается. На этом месте образуется тромб, он перекрывает просвет сосуда. И все, что ниже по течению крови, начинает отмирать.
ТРЕНИРОВАТЬСЯ ИЛИ НЕ НАПРЯГАТЬСЯ?
- Часто говорят, что аэробные физнагрузки - быстрая ходьба, бег, плавание, езда на коньках - полезны для усиления кровообращения. А если бляшки нестабильные, то, получается, усиление кровотока может ухудшить ситуацию?
НА ЗАМЕТКУ
Как определить безопасную интенсивность физнагрузок
ВОПРОС-РЕБРОМ: КОМУ НУЖНЫ СТАТИНЫ?
- Филипп Юрьевич, а что же со статинами? В последнее время идут бурные споры, авторы международного исследования утверждают, что польза таких лекарств очень сомнительна. Кому и для чего их нужно назначать с вашей точки зрения - как исследователя и врача-кардиолога?
- Давайте вспомним: холестерин поступает в наш организм не только с едой, 60 - 70% его вырабатывается в печени, даже если вы сидите на постной диете. Действие статинов заключается, с одной стороны, в том, что тормозится выработка холестерина в печени. В то же время запускается механизм, который превращает уже существующие нестабильные бляшки в стабильные. И это фактически вдвое сокращает риск инфарктов.
- Существует внутрисосудистый метод, когда мы заводим в сосуд специальный датчик и с помощью ультразвука или оптической когерентной томографии определяем структуру бляшки.
- Нужно проверять каждую бляшку?
- Да. И датчик, к сожалению, дорогостоящий. Другой подход – компьютерная томография. Кладем пациента в компьютерный сканер и делаем рентгенологическое исследование с контрастом сосудов сердца. Разрешающая способность компьютерных томографов сегодня позволяет рассмотреть, какая это бляшка – стабильная или нестабильная.
Третий подход – по анализу крови. Сейчас он активно развивается. Ведутся очень интересные исследовательские работы по микроРНК, то есть малым молекулам, которые ответственны за воспаление, развитие атеросклероза. По их наличию, концентрации и комбинации пытаются строить диагностические системы для выявления нестабильных бляшек.
- Какие-то из этих методов применяются в России?
- Пока - в минимальном масштабе, только в больших кардиоцентрах, и то как научно-исследовательские работы по большей части. В целом в мире задача определения вида бляшек решается по-разному. В последних международных рекомендациях предлагается вводить компьютерную томографию с контрастом как метод первичной диагностики.
ПОЗДРАВЛЯЕМ!
Тромбозы различной локализации являются причиной примерно половины смертей в мире - это в том числе инфаркты и инсульты, и пандемия коронавируса только усугубила эту ситуацию. Поэтому каждому человеку стоит обратить внимание на состояние своей крови, напомнила кардиолог Анна Кореневич.

По ее словам, медики для разжижения крови используют специальные лекарства - антикоагулянты, но их следует принимать только по назначению врача. Дело в том, что при неправильном приеме они могут привести к образованию язв, кровотечений, в том числе угрожающих жизни. Но есть методы, которыми можно разжижать кровь самостоятельно, причем они показаны как тем, кто уже принимает антикоагулянты, так и всем остальным.
- Первое, на что хочу обращать ваше внимание, - нужно принимать достаточное количество чистой воды, примерно полтора литра в день без учета других напитков, - отметила Анна Кореневич.
Чтобы проверить, достаточно ли вы пьете воды, можно сдать анализ крови на гематокрит - это процентное содержание форменных элементов крови в ее общем объеме (в основном это эритроциты). Если норма превышена, значит кровь густая и пить воды надо больше.
А вот потребление кофе и алкоголя, особенно пива, следует сократить, так как они обладают мочегонным эффектом, то есть выводят воду из организма. Специалист посоветовала пить не более одной-двух чашек кофе в день, а что касается алкоголя, то тут стоит ограничиться бокалом красного сухого вина за вечер, причем не чаще трех-четырех раз в неделю.

От курения надо отказаться совсем - никотин увеличивает вязкость крови, и это не считая массы других негативных последствий. Большое количество простых углеводов тоже увеличивает вязкость крови, она становится похожа на густой сладкий сироп. Поэтому у диабетиков риск возникновения тромбоза гораздо выше, чем у других людей. Также не надо злоупотреблять солью.
Помимо достаточного количества воды следует как можно больше двигаться, чтобы разгонять кровь. По словам кардиолога, подходят любые варианты - ходьба, бег, причем в любое удобное время, не стоит забывать о разминке и во время рабочего дня, особенно тем, кто проводит много времени сидя.
- Самое важное - контроль над уровнем стресса, потому что он приводит к повышенному выделению адреналина, который влияет на сгущение крови. К тому же стресс мы часто заедаем, выпиваем, чтобы расслабиться, курильщики чаще курят и так далее, - заключила Анна Кореневич.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нарушение водного обмена: причины, заболевания, при которых развивается, методы диагностики и лечения.
Определение
Больше всего воды содержится в организме младенцев – до 86%. Затем ее уровень постепенно начинает снижаться, достигая минимума у людей пожилого возраста.
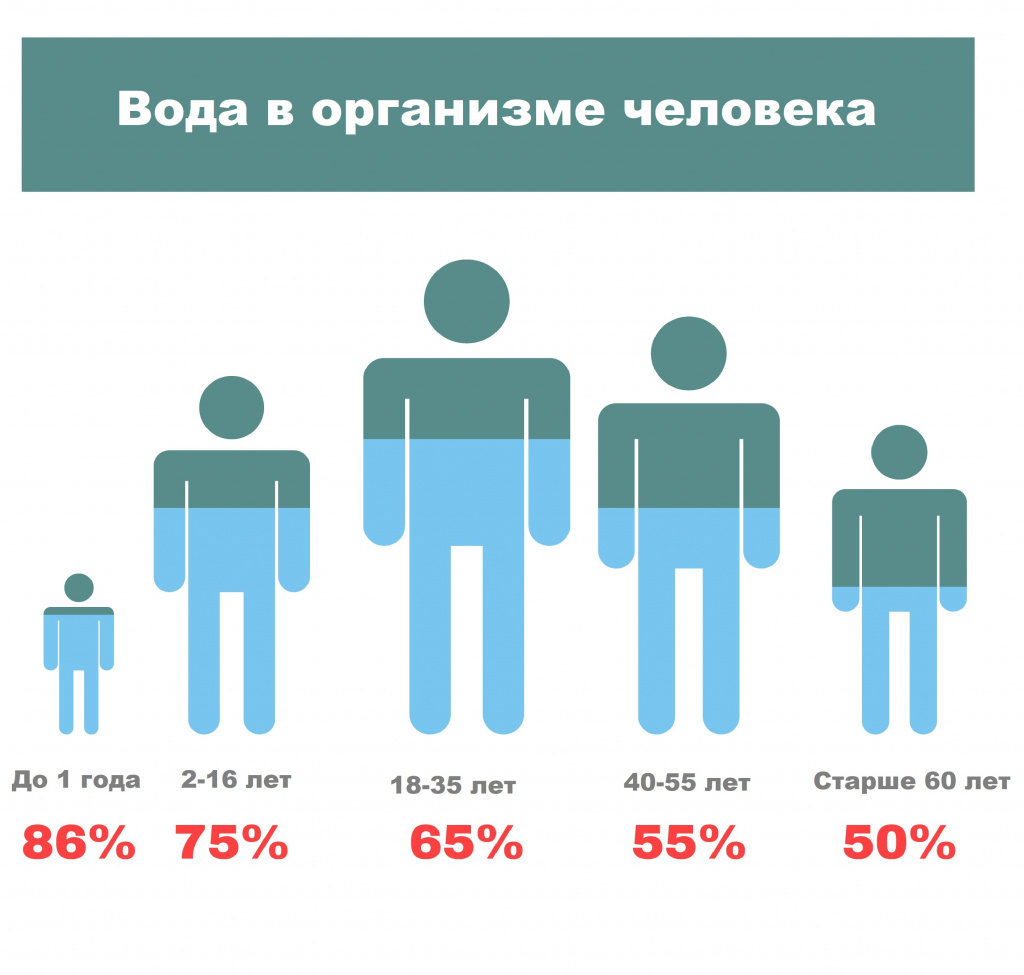
Вода работает как растворитель, составляет основу биологических сред, является участником различных биохимических реакций, терморегуляции и выполняет множество других функций.
Каждую секунду наш организм теряет определенное количество воды с дыханием в виде паров. Другими путями элиминации жидкости из организма являются потоотделение, выработка ферментов в желудочно-кишечном тракте.
В процессе прохождения крови через почки в мочу поступает вода, минеральные и органические вещества, которые не требуются организму по причине своей вредности или избыточности.
Для компенсации потерь жидкости организму требуется ее поступление извне. Естественное восполнение воды происходит за счет питья и еды. Внутривенное введение используют при тяжелом обезвоживании для быстрого восполнения потерь жидкости или невозможности употребления воды и пищи через рот.
Жидкость в нашем организме условно подразделяется на внутриклеточную и внеклеточную. Внутриклеточная жидкость, как следует из названия, присутствует внутри клетки и отграничена полупроницаемой мембраной от окружающего клетку пространства. Вне клетки жидкость находится в межклеточном пространстве и внутри кровеносных и лимфатических сосудов.
Под водным балансом в организме следует понимать не просто общее количество воды, но и ее распределение между перечисленными структурами, что напрямую влияет на жизнедеятельность органов и тканей человека.
Разновидности нарушения водного обмена
В зависимости от общего содержания воды в организме человека нарушения водного обмена можно разделить на дегидратацию (уменьшение общего количества воды) и гипергидратацию (избыток воды).
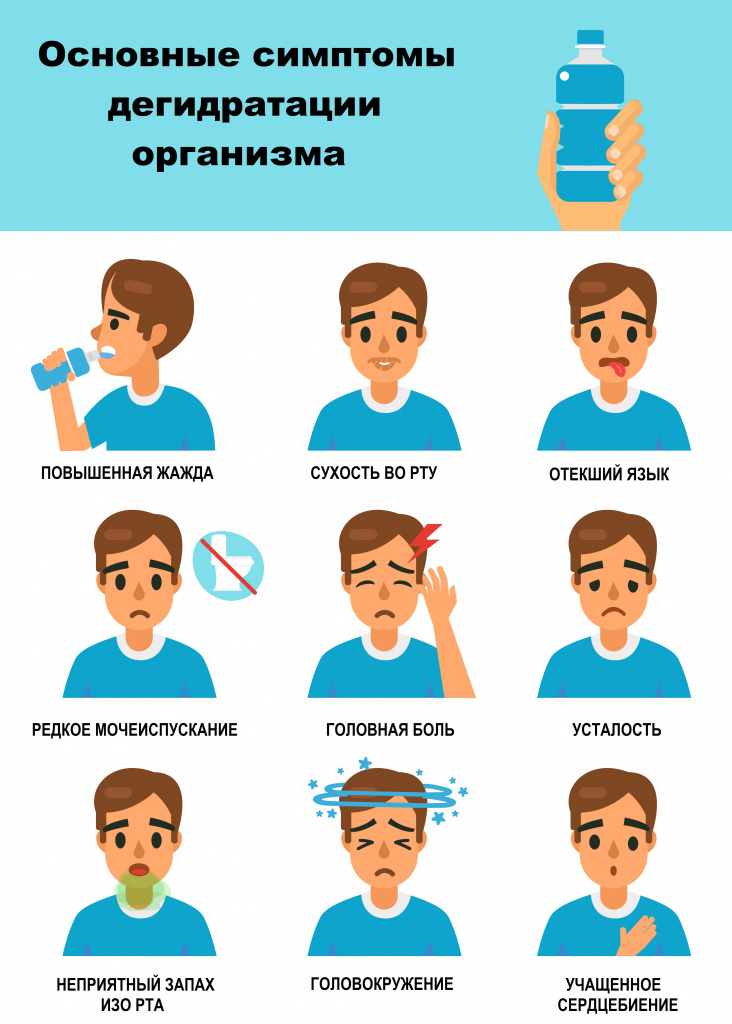
Дегидратация проявляется уменьшением количества отделяемой мочи, сухостью слизистых оболочек, часто сопровождается выраженным чувством жажды, снижением эластичности кожи, в более тяжелых случаях развивается клиническая картина поражения тех или иных органов, в первую очередь – нервной системы в виде общей слабости, сонливости, нарушения или потери сознания.
Избыток воды в организме, напротив, проявляется образованием периферических отеков, в первую очередь – отека подкожно-жировой клетчатки, а также накоплением жидкости в клетках, межклеточном пространстве и различных полостях организма: в плевральной полости, брюшной и т.д.
Отдельно выделяют изменение количества воды в сосудистом русле: состояния гиповолемии (недостаточного объема крови) и гиперволемии (избыточного объема крови).
Возможные причины нарушения водного обмена
Выше были рассмотрены основные пути поступления и выведения жидкости из организма. Исходя из этого, становится понятно, что заболевания почек, сопровождающиеся повышенным мочеотделением, приводят к дегидратации, а поражения почек с невозможностью выполнения ими функции фильтрации – к гипергидратации.
Поражения желудочно-кишечного тракта, которые протекают с выраженной многократной рвотой и диареей, могут стать причиной нарушения водного баланса из-за избыточной потери жидкости.
В регуляции водного обмена важную роль играет эндокринная система. Так, повышение концентрации антидиуретического гормона приводит к задержке жидкости в организме, а увеличение выработки предсердного натрийуретического гормона – к ее усиленному выведению. Помимо этого, опосредованно через изменение концентрации солей в организме на водный баланс влияют и другие гормоны, например альдостерон.
Важно помнить, что глюкоза является осмотически активным веществом, способным притягивать воду. В случае избыточного количества глюкозы в крови, например при сахарном диабете, она начинает выделяться с мочой и увлекает за собой воду, что также приводит к развитию выраженного обезвоживания.
При каких заболеваниях развиваются нарушения водного обмена
Нарушения водного обмена могут возникать при различных заболеваниях почек и, как правило, являются признаками почечной недостаточности. При остро развившемся нарушении функции почек, например, при шоке, отравлении химическими веществами, некоторых воспалительных заболеваниях происходит, как правило, задержка воды в организме (гипергидратация). В то время как хронически развивающиеся болезни почек могут сопровождаться как гипергидратацией, так и гипогидратацией (в зависимости от стадии процесса).
Одной из частых причин хронической болезни почек является артериальная гипертензия и сахарный диабет.
К другим эндокринным заболеваниям, приводящим к выраженной дегидратации, относится несахарный диабет – группа заболеваний, в основе которых лежит нарушение работы в системе антидиуретического гормона. Врожденная дисфункция коры надпочечников, или адреногенитальный синдром может сопровождаться выраженными нарушениями баланса солей в организме и нарушением обмена жидкостей.
Острые кишечные инфекции, хронические расстройства питания, сопровождающиеся диареей и рвотой, некоторые врожденные заболевания желудочно-кишечного тракта у детей, такие как пилоростеноз, часто приводят к обезвоживанию и нарушению водно-солевого баланса организма.
К каким врачам обращаться при появлении симптомов нарушения водного обмена
Среди заболеваний, приводящих к нарушению жидкостного обмена, присутствуют расстройства самых различных органов и систем, требующие конкретных видов обследования и лечения. Поэтому в случае появления симптомов нарушения водного обмена следует вначале обратиться к специалисту широкого профиля, такому как терапевт или педиатр. По мере проведения клинического и лабораторно-инструментального обследования определяется система органов, причастная к развитию водных нарушений, поэтому может потребоваться консультация эндокринолога, нефролога, гастроэнтеролога, инфекциониста и т.д.
Диагностика и обследования при нарушениях водного обмена
В основе первичной диагностики заболеваний, вызывающих нарушения водного обмена, лежит тщательно собранная история развития патологического состояния. Врач проводит опрос пациента, в ходе которого уточняет возможные причины, сроки, течение заболевания, проводившееся лечение и т.д.
После клинического обследования различных органов и систем, как правило, требуется лабораторно-инструментальное подтверждение диагноза. Пациенту назначают исследование концентрации глюкозы в крови с целью исключения сахарного диабета.
Глюкоза – основной источник энергии для метаболических процессов в организме человека, является обязательным компонентом большинства внутриклеточных структур, участвует в синтезе нуклеиновых кислот (рибоза, дезоксирибоза), образует соединения с белками (гликопротеиды, протеогликаны) и липидами (гликолипиды).
Читайте также:

