Какую болезнь картофеля вызывает возбудитель actinomyces scabies
Обновлено: 18.09.2024
Общий внешний симптом всех заболеваний – поражение поверхности клубней картофеля с образованием различной формы повреждений. При некоторой схожести симптоматики у каждого заболевания присутствуют явные отличительные признаки.
Обыкновенная парша картофеля – не повреждает зеленые части растения, на свежевыкопанных клубнях хорошо заметен пушистый налет, представленный мицелием и спороношением.
Черная парша – поражает картофель на всех этапах отногенеза. Характерные симптомы заболевания:
Порошистая парша – поражает корни, столоны, клубни:
- на корнях – галлы (неправильной формы белые наросты, со временем меняющие цвет на коричневый);
- на клубнях – при созревании клубней формируются порошащие язвы звездчатой формы.
Серебристая парша – поражает кожуру клубней, массово – ближе к весне. Характерный признак – серебристый блеск пораженной ткани.
Бугорчатая парша – в период уборки симптомы не проявляются. Через 4–5 месяцев хранения клубни покрываются пустулами различного типа. Кожица закрытых пустул не разрушается.
Возбудители болезни , вызывающие
Парша картофеля
Симптомы заболевания
Причиной развития заболеваний является жизнедеятельность различных микроорганизмов.
Обыкновенная парша – возбудитель бактерии, способные образовывать мицелий и спороношение. Чаще всего идентифицируется вид – Streptomyces scabies. До недавнего времени фитопатоген, как и другие актиномицеты, относили к лучистым грибам.
Порошистая парша – возбудитель плазмодиофоромицет Spongospora subterranea. Относится к семейству Плазмодиофоровые (Plasmodiophoraceae). Грибницу не образует. Представляет собой группы амебоидов, при слиянии образующие многоядерные плазмодии.
Географическое распространение
Парша картофеля – все формы болезни растения широко распространены в мире. Активизируются при несоблюдении технологии хранения картофеля.
Вредоносность
Парша картофеля – все формы данной болезни растения вредоносны. Их интенсивное развитие отрицательно влияет не только на продовольственные характеристики картофеля, но и на всхожесть семенного материала, качественные и количественные характеристики будущего урожая.
Потери при хранении, вследствие непосредственного влияния фитопатогенов парши и заселения клубней возбудителями вторичных инфекций (сухая гниль картофеля, мокрая гниль картофеля, фитофтороз и прочее) могут превышать 40–50%.
Меры борьбы
Агротехнические
- использование здорового семенного материала;
- использование устойчивых сортов;
- соблюдение севооборота;
- соблюдение агротехники и технологии выращивания картофеля;
- борьба с сорной растительностью;
- соблюдение технологии хранения.
Химические
Обыкновенная паша картофеля:
- обработка клубней до или во время посадки фунгицидами классов: неоникотиноиды, бензимидазолы, дитиокарбаматы,триазолы, прочие вещества.
- обработка клубней до или во время посадки фунгицидами классов: неоникотиноиды, триазолы, фенилпирролы, стробилурины;
- опрыскивание почвы при посадке картофеля фунгицидами классов стробилурины и прочие вещества;
- опрыскивание клубней перед закладкой на хранение фунгицидами класса фенилпирролы.
(c) Справочник AgroXXI

Актиномицеты (Actinomycetes) — микроорганизмы, имеющие сходство с бактериями и грибами. Первенство в их обнаружении принадлежит немецкому ученому Фердинанду Юлиусу Кону (Ferdinand Julius Cohn), который занимался их исследованием во второй половине XIX века. Актиномицеты впервые были выделены из слезного канала человека. Карл Харц (Carl Otto Harz) в 1877году ошибочно причислил их к грибам, поэтому устаревшее название Actinomycetes — лучистые грибы. В 1884 году хирург Джеймс Адольф Израэль получил чистую культуру.
Зельман Абрахам Ваксман (Selman Abraham Waksma) в 1952 году получил Нобелевскую премию за открытие стрептомицина. Этот антибиотик был обнаружен ученым при изучении почвенных микроорганизмов. Со своими учениками Ваксман работал 10 лет, стремясь найти вещество, которое убивает туберкулезную палочку при попадании на почву. Исследовав тысячи микроорганизмов, Абрахам Ваксман пришел к выводу, что это соединение продуцируют актиномицеты. Из советских ученых большая роль в изучении таксономии Actinomycetes принадлежит ученому-почвоведу Николаю Александровичу Красильникову, выделившему в 1939 году из стрептомицетов антибиотик мицетин.
Внешний вид под микроскопом
Бактерии Actinomycetes способны образовывать при развитии колоний гифы — нити, сходные по структуре с мицелием грибов. Гифы могут иметь палочковидные выросты и тонкие фибриллы. Отдельные виды актиномицет образуют экзоспоры — утолщения на концах гиф, в которых находится покоящиеся клетки бактерий. Под микроскопом мицелий выглядит как паутина. Некоторые споры могут иметь жгутик.
Гифы могут быть ценоцитными, то есть иметь множество ядер и общую оболочку. У тех актиномицет, которые способны размножаться вегетативно путем разрастания фрагмента мицелия, гифы делятся перегородками-септами. В этом также проявляется сходство некоторых актиномицетов с высшими грибами. Размножение актиномицетов происходит путем образования спор. Если спора формируется на конце гифа, такие бактерии называют моноспоровыми. Олигоспоровые образуют ряд почек вдоль гифа, с последующим отделением их септами. У полиспоровых споры заключены в спорангии.

Актиномицеты на агаре
Где обитает
Подавляющее большинство известных родов актиномицетов было обнаружено в почве. Однако среди них встречаются и представители нормофлоры человека и животных. К примеру, в зубном налете и камне, а также в протоках слюнных желез обнаруживаются Actinomycetes comitans и Actinomyces Israeli. При хронических запорах в толстом кишечнике возникает благоприятная среда для колонизации этой части пищеварительного тракта актиномицетами.
Классификация
Существует несколько классификаций актинобактерий, но все ученые единодушны при причислении этих микроорганизмов к одному Царству, Типу и Классу.
Царство
Bacteria
Тип
Actinobacteria
Класс
Actinobacteria
Семейство
Actinomycetaceae
Streptomycetaceae
Род
Actinomyces
Proactinomyces
Streptomyces
Nocardia
Свойства
Актиномицеты слабо окрашиваются по Граму, но относятся к грамположительным бактериям. Способны ферментировать углеводы без образования газа. В результате ферментации образуется уксусная, янтарная, муравьиная и молочная кислота. Одним из характерных признаков этих бактерий является способность пептонизировать молоко.
Синтезируют многие витамины группы В и некоторые аминокислоты. Такие ферменты, как кератиназа, хитиназа и ряд других помогают актиномицетам использовать в качестве питательной среды растительные и животные остатки. Для отдельных представителей класса характерно образование летучих ароматических соединений и связывание озона. Оптимальная температура для роста и размножения – около +35… 37°С.
Вызываемые заболевания
Профилактика и лечение
Лечение проводится с помощью антимикробных препаратов типа клиндамицина, эритромицина, тетрациклина, антисептиков. К профилактическим мероприятиям можно отнести дезинфекцию помещений, где находятся люди с ослабленным иммунитетом, а также мероприятия по стимулированию иммунных защитных механизмов.
Актиномикоз (синонимы: лучистогрибковая болезнь; Aktinomykose - нем.; actinomycose - франц.) - хроническая болезнь, вызываемая различными видами актиномицетов. Характеризуется поражением различных органов и тканей с образованием плотных инфильтратов, которые затем нагнаиваются с появлением свищей и своеобразным поражением кожи.
Что провоцирует / Причины Актиномикоза:
Возбудители - различные виды актиномицетов, или лучистых грибов. Основными из них являются следующие: Actinomyces Israeli, Actinomyces bovis, Actinomyces albus, Ac. violaceus. Актиномицеты хорошо растут на питательных средах, образуя колонии неправильной формы, нередко с лучистыми краями. Патогенны для многих видов сельскохозяйственных и лабораторных животных. В патологическом материале встречаются в виде друз, которые представляют собой желтоватые комочки диаметром 1-2 мм. При микроскопии в центре друз обнаруживается скопление нитей мицелия, а по периферии - колбовидные вздутия. При окраске гематоксилиноозином центральная часть друзы окрашивается в синий цвет, а колбы в розовый. Встречаются друзы, у которых кайма из колбообразных клеток отсутствует. Актиномицеты чувствительны к бензилпенициллину (20 ЕД/мл), стрептомицину (20 мкг/мл), тетрациклину (20 мкг/мл), левомицетину (10 мкг/мл) и эритромицину (1,25 мкг/мл).
Эпидемиология. Актиномикоз распространен во всех странах. Им заболевают люди и сельскохозяйственные животные. Однако случаев заражения человека от больных людей или животных не описано.
Возбудители актиномикоза широко распространены в природе (сено, солома, почва и др.). Актиномицеты часто обнаруживают у здоровых людей в ротовой полости, зубном налете, лакунах миндалин, на слизистой оболочке желудочно-кишечного тракта. Имеют значение как экзогенный, так и эндогенный способы заражения.
Патогенез (что происходит?) во время Актиномикоза:
Наиболее частым является эндогенный путь инфекции. Актиномицеты широко распространены в природе, в частности на растениях, могут попадать с растениями в организм и находиться на слизистых оболочках в качестве сапрофита. Переходу актиномицетов из сапрофитического в паразитическое состояние способствуют воспалительные заболевания слизистых оболочек полости рта, респираторного и желудочно-кишечного тракта. На месте внедрения актиномицетов образуется инфекционная гранулема, которая прорастает в окружающие ткани. В грануляциях возникают абсцессы, которые, прорываясь, образуют свищи. Поражение кожи имеет вторичный характер.
В образовании нагноений играет роль и вторичная, преимущественно стафилококковая инфекция. Антигены лучистых грибов приводят к специфической сенсибилизации и аллергической перестройке организма (гиперсенсибилизация замедленного или туберкулинового типа), а также к образованию антител (комплементсвязывающие, агглютинины, преципитины и др.).
Симптомы Актиномикоза:
Длительность инкубационного периода неизвестна. Он может колебаться в широких пределах и доходить до нескольких лет (от времени инфицирования до развития манифестных форм актиномикоза). Основные клинические формы актиномикоза: актиномикоз головы, языка и шеи; торокальный актиномикоз; абдоминальный; актиномикоз мочеполовых органов; актиномикоз кожи; мицетома (мадурская стопа); актиномикоз центральной нервной системы. Актиномикоз относится к первично-хроническим инфекциям с длительным прогрессирующим течением. При разрастании инфильтрата в процесс вовлекается кожа. Вначале определяется очень плотный и почти безболезненный инфильтрат, кожа становится цианотично-багровой, появляется флуктуация, а затем развиваются длительно незаживающие свищи. В гное обнаруживают беловато-желтоватые мелкие комочки (друзы).
Шейно-челюстно-лицевая форма встречается наиболее часто. По выраженности процесса можно выделить глубокую (мышечную) форму, когда процесс локализуется в межмышечной клетчатке, подкожную и кожную формы актиномикоза. При мышечной форме процесс локализуется преимущественно в жевательных мышцах, под покрывающей их фасцией, образуя плотный инфильтрат хрящевой консистенции в области угла нижней челюсти. Лицо становится асимметричным, развивается тризм различной интенсивности. Затем в инфильтрате появляются очаги размягчения, которые самопроизвольно вскрываются, образуя свищи, отделяющие гнойную или кровянисто-гнойную жидкость, иногда с примесью желтых крупинок (друз). Синюшная окраска кожи вокруг свищей длительно сохраняется и является характерным проявлением актиномикоза. На шее образуются своеобразные изменения кожи в виде поперечно расположенных валиков. При кожной форме актиномикоза инфильтраты шаровидные или полушаровидные, локализующиеся в подкожной клетчатке. Тризма и нарушений процессов жевания не наблюдается. Кожная форма встречается редко. Актиномикозный процесс может захватывать щеки, губы, язык, миндалины, трахею, глазницы, гортань. Течение относительно благоприятное (по сравнению с другими формами).
Торакальный актиномикоз (актиномикоз органов грудной полости и грудной стенки) , или актиномикоз легких. Начало постепенное. Появляются слабость, субфебрильная температура, кашель, вначале сухой, затем со слизисто-гнойной мокротой, нередко с примесью крови (мокрота имеет запах земли и вкус меди). Затем развивается картина перибронхита. Инфильтрат распространяется от центра к периферии, захватывает плевру, грудную стенку, кожу. Возникает припухлость с чрезвычайно выраженной жгучей болезненностью при пальпации, кожа становится багрово-синюшной. Развиваются свищи, в гное обнаруживаются друзы актиномицетов. Свищи сообщаются с бронхами. Они располагаются не только на грудной клетке, но могут появиться на пояснице и даже на бедре. Течение тяжелое. Без лечения больные умирают. По частоте торокальный актиномикоз занимает второе место.
Абдоминальный актиномикоз также встречается довольно часто (занимает третье место). Первичные очаги чаще локализуются в илеоцекальной области и в области аппендикса (свыше 60%), затем идут другие отделы толстой кишки и очень редко поражается первично желудок или тонкий кишечник, пищевод.
Брюшная стенка поражается вторично. Первичный инфильтрат чаще всего локализуется в илеоцекальной области, нередко имитирует хирургические заболевания (аппендицит, непроходимость кишечника и др.). Распространяясь, инфильтрат захватывает и другие органы: печень, почки, позвоночник, может достигнуть брюшной стенки. В последнем случае возникают характерные изменения кожи, свищи, сообщающиеся с кишечником, расположенные обычно в паховой области. При актиномикозе прямой кишки инфильтраты обусловливают возникновение специфических парапроктитов, свищи вскрываются в перианальной области. Без этиотропного лечения летальность достигает 50%.
Актиномикоз половых и мочевых органов встречается редко. Как правило, это вторичные поражения при распространении инфильтрата при абдоминальном актиномикозе. Первичные актиномикозные поражения половых органов встречаются очень редко.
Актиномикоз костей и суставов встречается редко. Эта форма возникает или в результате перехода актиномикозного инфильтрата с соседних органов, или является следствием гематогенного заноса гриба. Описаны остеомиелиты костей голени, таза, позвоночника, а также поражения коленного и других суставов. Нередко процессу предшествует травма. Остеомиелиты протекают с деструкцией костей, образованием секвестров. Обращает на себя внимание, что несмотря на выраженные костные изменения, больные сохраняют способность передвигаться, при поражениях суставов функция серьезно не нарушается. При образовании свищей возникают характерные изменения кожи.
Актиномикоз кожи возникает, как правило, вторично при первичной локализации в других органах. Изменения кожи становятся заметными, когда актиномикозные инфильтраты достигают подкожной клетчатки и особенно характерны при образовании свищей.
Мицетома (мадуроматоз, мадурская стопа) - своеобразный вариант актиномикоза. Эта форма была известна давно, довольно часто встречалась в тропических странах. Заболевание начинается с появления на стопе, преимущественно на подошве, одного или нескольких плотных отграниченных узлов величиной от горошины и более, покрытых сначала неизмененной кожей, в дальнейшем над уплотнениями кожа становится красно-фиолетовой или буроватой. По соседству с первоначальными узлами появляются новые, кожа отекает, стопа увеличивается в объеме, меняет свою форму. Затем узлы размягчаются и вскрываются с образованием глубоко идущих свищей, выделяющих гнойную или серозно-гнойную (иногда кровянистую) жидкость, нередко с дурным запахом. В отделяемом заметны мелкие крупинки обычно желтоватого цвета (друзы). Узлы почти безболезненны. Процесс медленно прогрессирует, вся подошва пронизывается узлами, пальцы ноги поворачиваются кверху. Затем узлы и свищевые ходы появляются и на тыле стопы. Вся стопа превращается в деформированную и пигментированную массу, пронизанную свищами и полостями. Процесс может переходить на мышцы, сухожилия и кости. Иногда наблюдается атрофия мышц голени. Обычно процесс захватывает только одну стопу. Заболевание продолжается очень долго (10-20 лет).
Осложнения. Наслоение вторичной бактериальной инфекции.
Диагностика Актиномикоза:
В далеко зашедших случаях с образованием свищей и характерных изменений кожи диагноз затруднений не представляет. Труднее диагностировать начальные формы актиномикоза.
Некоторое значение для диагностики имеет внутрикожная проба с актинолизатом. Однако во внимание следует принимать лишь положительные и резко положительные пробы, так как слабоположительные внутрикожные пробы часто бывают у больных с заболеваниями зубов (например, при альвеолярной пиорее). Отрицательные результаты пробы не всегда позволяют исключить актиномикоз, так как у больных с тяжелыми формами они могут быть отрицательными вследствие резкого угнетения клеточного иммунитета; они всегда отрицательны у ВИЧ-инфицированных. Выделение культуры актиномицетов из мокроты, слизистой оболочки зева, носа не имеет диагностического значения, так как актиномицеты нередко обнаруживаются и у здоровых лиц. Диагностическое значение имеет РСК с актинолизатом, которая бывает положительной у 80% больных. Наибольшее диагностическое значение имеет выделение (обнаружение) актиномицетов в гное из свищей, в биоптатах пораженных тканей, в друзах, в последних иногда микроскопически обнаруживаются лишь нити мицелия. В этих случаях можно попытаться выделить культуру актиномицетов путем посева материала на среду Сабура.
Актиномикоз легких необходимо дифференцировать от новообразований легких, абсцессов, других глубоких микозов (аспергиллеза, нокардиоза, гистоплазмоза), а также от туберкулеза легких. Абдоминальный актиномикоз приходится дифференцировать от различных хирургических заболеваний (аппендицита, перитонита и пр.). Поражение костей и суставов - от гнойных заболеваний.
Диагноз человеческого актиномикоза в основном основан на выделении и идентификации причинных агентов, потому что клинические симптомы часто вводят в заблуждение и гистопатология и серология низкоспецифична и низкочувствительна. Присутствие друз, которые иногда придают гною внешний вид манной каши, должно инициировать поиск актиномицетов. Однако учитывая, что только 25% образцов актиномикотического гноя содержит эти гранулы, их отсутствие не исключает диагноз актиномикоза.
Забор и транспортировка патогенного материала.
Подходящий для бактериологического анализа актиномикоза патматериал - гной, выделения из свищей, бронхиальный секрет, грануляция и биоптаты. Во время забора следует принять предосторожности против загрязнения врожденной, относящейся к слизистой оболочке, микрофлорой. Во всех случаях, когда это возможно, гной или ткань должны быть получены чрескожной пункцией. Для диагностики торакального актиномикоза, бронхиальный секрет должен быть получен транстрахеально.
Исследование мокроты является недостоверным, поскольку она обычно содержит актиномицеты полости рта, включая патогенные разновидности. Трансторакальная чрескожная пункционная биопсия или чрескожная пункция подозрительных абдоминальных абсцессов - часто единственные средства получения удовлетворительных образцов патматериала для диагностики. Транспортировка образцов в бактериологическую лабораторию должна быть достаточно быстрой. Если длительная транспортировка неизбежна , нужно использовать специальные транспортные среды типа среды Стюарта, хотя ферментирующие актиномицеты менее восприимчивы к окислительному повреждению, чем строгие анаэробы.
Микроскопическое исследование
Когда присутствуют друзы, это позволяет быстро и сравнительно надежно поставить предварительный диагноз после осмотра при малом увеличении (д 100) актиномикотической гранулы, помещенной под покровное стекло и с внесенным в каплю 1% р-ром метиленового синего. Актиномикотические друзы проявляются как частички, подобные цветной капусте с неокрашенным центром и синей периферией, в которых лейкоциты и короткие нити, иногда с "дубинками", исходят от центра гранулы. Окрашенные по Граму мазки, полученные сдавлением гранул между двумя стеклами, показывают нитевидные, ветвящиеся, грам-положительные структуры, которые представляют патогенные актиномицеты, а также разнообразие других грам-отрицательных и грам-положительных бактерий, которые указывают на присутствие сопутствующих микроорганизмов. Наличие этих бактерий необходимо, чтобы отличить актиномикотические друзы от гранул, сформированных различными аэробными актиномицетами (Nocardia, Actinomadura, Streptomyces), которые никогда не содержат сопутствующую микрофлору. Прямая и непрямая иммунофлюоресценция для обнаружения специфических антител также может быть использована для определения разновидностей актиномицетов, находящихся в грануле, без выделения культуры.
Культуральная диагностика
Чтобы получить надежные результаты, целесообразно использовать прозрачные среды, чтобы чашки могли быть тщательно просмотрены с целью обнаружения характерных нитевидных колоний, и выращивать культуру, по крайней мере, 14 дней. Культуры могут быть исследованы каждые 2-3 дня без изменения анаэробных условий, еслис целью получения низкого кислородного потенциала используется метод Fortner (1928). Если используются анаэробные фляги или чашки, целесообразно сделать посев на две или три среды одновременно, чтобы исследовать их для определения роста актиномицетов после 3, 7 и 14 дней. Так как удаление чашек из анаэробной среды обычно останавливает дальнейший рост микроорганизмов, которым нужна длительная инкубация без изменений анаэробных условий.
Предварительные результаты культурального исследования получают через 2-3 дня, когда под микроскопом можно увидеть характерные паукообразные микроколонии A. israelii, A. gerencseriae или P. propionicum. Подтверждение предварительных микроскопических или ранних культуральных диагнозов однозначной идентификацией патогенной разновидности актиномицетов может занять 14 дней и более. Это необходимо, чтобы надежно выявить различия между ферментирующими актиномицетами и морфологически схожими контаминантами, полученные со слизистых оболочек больного, а также схожими аэробными актиномицетами родов Nocardia, Actinomadura и Streptomyces. Детальный бактериологический анализ сопутствующей микрофлоры также может быть полезен для выбора соответствующей терапии антибиотиками.
Молекулярные методы, типа генетических исследований или полимеразной цепной реакций (ПЦР), в настоящее время только разрабатываются и в будущем возможно смогут позволить осуществлять более быструю диагностику актиномикоза.
Серологическая диагностика
Актиномикотическая инфекция не обязательно стимулируют гуморальный иммунный ответ, который можно обнаружить имеющимися лабораторными методами. Однако ни один из из использованных методов при большом разнообразии использованных антигенов не обеспечил удовлетворительных результатов из-за проблем с чувствительностью и специфичностью (Holmberg, Nord и Wadstrмm 1975, Holmberg 1981, Persson и Holmberg 1985).
Лечение Актиномикоза:
Лучшие результаты дает сочетание этиотропной терапии (антибиотики) и иммунотерапии (актинолизат). При шейно-челюстно-лицевой форме назначают внутрь феноксиметилпенициллин по 2 г/сут и при длительности курса не менее 6 нед. Можно также назначать тетрациклин в больших дозах (по 0,75 г 4 раза в день в течение 4 нед или по 3 г в сутки лишь в первые 10 дней, а затем по 0,5 г 4 раза в сутки в течение последующих 18 дней). Эритромицин назначают по 0,3 г 4 раза в сутки в течение 6 нед. При абдоминальных формах и при актиномикозе легких назначают большие дозы бензилпенициллина (10 000 000 ЕД/сут и более) внутривенно в течение 1 - 1,5 мес с последующим переходом на фенокси-метилпенициллин в суточной дозе 2-5 г в течение 2-5 мес. При наслоении вторичной инфекции (стафилококки, анаэробная микрофлора) назначают длительные курсы диклоксациллина или антибиотики тетрациклиновой группы, при анаэробной инфекции - метронидазол. Для иммунотерапии актинолизат можно вводить подкожно или внутрикож-но, а также внутримышечно. Под кожу и внутримышечно вводят по 3 мл актинолизата 2 раза в неделю. На курс - 20-30 инъекций, длительность курса 3 мес. При абсцессе, эмпиеме проводят хирургическое лечение (вскрытие и дренирование). При обширных повреждениях легочной ткани иногда прибегают к лобэктомии. Из антибиотиков наиболее эффективными являются тетрациклины, затем идут феноксиметилпенициллин и менее эффективен эритромицин. Резистентных к этим антибиотикам штаммов актиномицетов не встречалось.
Прогноз. Без этиотропного лечения прогноз серьезный. При абдоминальном актиномикозе умирало 50% больных, при торакальном погибали все больные. Относительно легче протекал шейно-челюстно-лицевой актиномикоз. Все это обусловливает необходимость ранней диагностики и начала терапии до развития тяжелых анатомических повреждений. Учитывая возможность рецидивов, реконвалесценты должны находиться под длительным наблюдением (6-12 мес).
Профилактика Актиномикоза:
Гигиена полости рта, своевременное лечение зубов, воспалительных изменений миндалин и слизистой оболочки полости рта. Специфическая профилактика не разработана. Мероприятия в очаге не проводят.
К каким докторам следует обращаться если у Вас Актиномикоз :
Обязательные доктора:
- Дерматолог – для исключения патологии кожи.
- Стоматолог – для исключения патологии слизистой полости рта.
- Отоларинголог – для исключения патологии миндалин.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Актиномикоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .

Эти бактерии чаще размножаются в почве, участвуя в разложении гумуса. Некоторые формы актиномицетов не патогенны для человека, а другие являются условно патогенной флорой, выделяемой из полости рта и кишечника. Актиномикоз возникает на фоне иммунодефицита различного генеза. Чаще всего в патологический процесс вовлекается кожа лица и шеи, реже — внутренние органы человека (печень, почки, легкие или кишечник). Ученые заметили, что женщины страдают от данного заболевания в два раза реже, чем мужчины.

Классификация актиномикоза
Существует несколько видов классификаций актиномикозов. Первая классификация подразделяет патологические процессы по месту их локализации на следующие формы:
- челюстно-лицевая и шейная;
- слизистая и подслизистая;
- подкожно-межмышечная;
- бронхиальная;
- абдоминальная;
- мочеполовая;
- актиномикоз ЦНС;
- актиномикоз костный или суставной;
- актиномикоз с поражением околоушной железы;
- поражение стопы (мадурская стопа) и т.д.
Согласно другой классификации, в зависимости от характера клинического течения заболевания, существуют три формы данного заболевания:
- гуммозная;
- бугорково-пустулезная;
- язвенная.
Прогноз при актиномикозе
При недалеко зашедшем патологическом процессе заболевание поддается консервативному лечению, и прогноз условно благоприятный. При серьезном поражении внутренних органов течение заболевания тяжелое, и возможен летальный исход (при условии отсутствия адекватной терапии).
Профилактика актиномикоза
В качестве профилактики дерматологи рекомендуют соблюдать элементарные правила личной гигиены, а именно: тщательно мыть руки, особенно после работы с землей. Также следует избегать микротравм кожи и своевременно проводить обеззараживающие мероприятия, если такие травмы имели место.
Причины возникновения актиномикоза
Актиномикоз кожи начинается с возникновения первичного очага поражения. Проникая в рыхлые слои соединительной ткани, актиномицеты образуют друзы, или колонии, вокруг которых происходит скопление лейкоцитов и лимфоцитов. По периферии очага поражения образуется грануляционная ткань. В самом центре такой гранулемы, часто представляющей собой многоядерные гигантские клетки, происходит распад клеток и их некроз. Этот процесс стремительно распространяется на соседние ткани, где со временем образуется плотная рубцовая или фиброзная ткань.
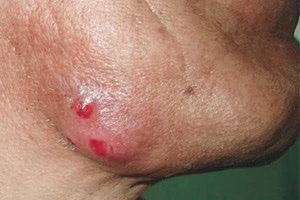
Актиномицеты проникают в организм человека при контакте с почвой или растениями, особенно при наличии на коже микротрещин или небольших ран. От больного животного или человека заразиться актиномикозом нельзя. Существует ряд предрасполагающих факторов к развитию заболевания, а именно:
- иммунодефициты различной этиологии;
- на фоне воспалительных заболеваний кожи (чаще — гнойных);
- при дисбалансе клеточных реакций иммунитета различного генеза и т.д.
Таким образом, заболевание чаще развивается у людей, организм которых по тем или иным причинам ослаблен и не способен сопротивляться активному росту болезнетворных микроорганизмов.
Симптомы и клинические проявления актиномикоза
Гуммозная форма актиномикоза считается наиболее распространенной. При данном варианте клинического течения в первую очередь образуется достаточно плотная бляшка, со временем размягчающаяся, и на поверхности кожи образуются свищи с гнойным отделяемым. Гнойная масса имеет крошкообразную консистенцию и весьма характерный гнилостный запах. Именно это отделяемое и содержит колонии актиномицетов. При несвоевременном лечении заболевание прогрессирует, и образуются достаточно глубокие изъязвления.
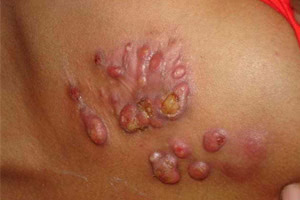
Язвенная форма заболевания встречается в практике дерматологов редко. Возникает данное патологическое состояние из-за распада крупных узлов на более мелкие. При этой форме патологии на коже образуются глубокие язвы, на дне которых скапливаются некротическая ткань и гной. Края такой язвы мягкие, подрытые и рыхлые. При заживлении подобных язв образуется достаточно грубая рубцовая ткань.
При бугорково-пустулезной форме появляются быстро изъязвляющиеся бугорки. Данная форма заболевания чаще встречается у детей и подростков, чем у взрослых пациентов.
Если говорить о локализации патологического процесса, то наиболее распространенной формой заболевания является актиномикоз челюстно-лицевой области. Эта форма патологии имеет несколько клинических вариантов течения, а именно:
- мышечная форма с преимущественным поражением мышечной клетчатки;
- поражение подкожного слоя клетчатки;
- непосредственное поражение кожных покровов.
При мышечной форме актиномикоза инфильтрат, как правило, образуется в области жевательной мышцы, что приводит к заметной невооруженным взглядом асимметрии лица пациента. Патологический процесс может распространяться на все области лица, губы, язык, шею, а также проникать в трахею, гортань или глазницы пациента.
Бронхиальный (или торакальный) актиномикоз начинается как обыкновенная простуда. Его можно спутать с гнойным бронхитом, так как наличествуют все характерные симптомы: кашель с выделением гнойной мокроты, имеющей землистый цвет и запах, а также оставляющей привкус меди во рту. Со временем инфильтрат выходит наружу и образует на коже свищи. Такое образование берет свое начало в бронхах и пронизывает все ткани, попадающиеся на его пути. При данной форме патологии у пациентов наблюдаются явления общей интоксикации организма, слабость и субфебрильная температура тела.
При абдоминальной форме актиномикоза у пациента наличествуют клинические симптомы, которые легко спутать с симптомами серьезных хирургических заболеваний органов брюшной полости (острый аппендицит, перитонит и т.д.). Очаг поражения может достаточно быстро распространяться на внутренние органы (печень, кишечник, почки, позвоночный столб и др. органы), а также может достигать стенок живота с образованием так называемых кишечных свищей.
Вторичными принято считать патологические процессы, возникающие в костях и суставах или органах мочеполовой системы. Как правило, болезнь распространяется на эти органы и ткани из другого очага поражения. Когда речь идет об актиномикозе стопы, то в данном случае образуются свищи, приводящие к ее деформации. В патологическом процессе могут участвовать также мышцы и сухожилия.
При любой форме заболевания у пациента наблюдаются различные нарушения состояния организма в целом и явления его общей интоксикации. Характерно, что температура тела редко поднимается выше субфебрильных показателей.
Диагностика актиномикоза
Как правило, поставить диагноз для опытного специалиста-дерматолога не представляется сложным, так как клиническая картина весьма характерна. Определяющее значение имеют лабораторные исследования гнойного отделяемого. Бесполезными являются мазки из полости носа, гортани или зева, так как актиномицеты встречаются на слизистых оболочках и у совершенно здоровых людей. В то же время при микроскопическом исследовании полученного биоматериала без труда обнаруживаются колонии актиномицетов.
После того, как предварительный диагноз установлен, проводят исследование реакции иммунофлюоресценции (РИФ) с целью определения вида актиномицетов. Для этого используют некие специфические антигены. В 75% клинических случаев колонии актиномицетов в исследуемом биоптате не обнаруживаются, и тогда необходим посев гнойного отделяемого на среду Сабура. Данный вид исследования предполагает длительное наблюдение за взятым материалом и может занять до двух недель. Впрочем, уже через 2-3 дня после начала наблюдений могут быть обнаружены друзы, свидетельствующие о наличии у пациента актиномикоза.
Лечение актиномикоза
Так как течение заболевания достаточно длительное и порой затягивается на долгие годы (10-20 лет), лечение — достаточно сложный и продолжительный процесс. Основой лечения является применение фильтрата из культуры актиномицетов — актинолизата. Его вводят под кожу пациента или делают внутривенные инъекции с периодичностью два раза в неделю. Курс лечения состоит из 15-20 инъекций. Как правило, необходимо провести от двух до пяти курсов с перерывами в один-два месяца.
Кроме этого, применяют антибиотикотерапию. Известно, что актиномицеты чувствительны к антибиотикам пенициллинового ряда. Как и при других хронических инфекционных заболеваниях, при актиномикозе применяют общеукрепляющие средства, общую и симптоматическую терапии. Должны быть приняты меры для устранения явлений интоксикации и местное лечение изъязвлений. Если у пациента диагностирован актиномикоз, лечение следует начинать как можно раньше.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:

